Что то белое на лобковых волосах
Опубликовано: 17.09.2024

Прежде чем начать лечение, необходимо разобраться, почему головка члена покрывается белым налётом. Причины могут быть физиологическими, гормональными и патологическими.
Физиологические факторы
В кожной складке головки полового органа у мужчин заложены сальные железы, которые вырабатывают секрет — смегму. Её образование значительно повышается в подростковом периоде и уменьшается с возрастом. Чтобы этот секрет не застаивался и не вызывал воспаление полового члена, нужна ежедневная гигиена, тщательное вымывание его из складки крайней плоти.
Белый налёт на члене после секса
Обычно это остатки женской генитальной смазки. Выделения — подходящее питание для бактерий, поэтому после полового акта обязательно обмывать мужские органы и вытирать насухо.
Несоблюдение гигиены провоцирует присоединение инфекции и начало болезней:
- баланит — воспаление кожи;
- баланопостит — поражение головки и внутренней части крайней плоти;
- фимоз — состояние, когда из-за отёка тканей трудно или невозможно обнажить головку полового органа;
- уретрит — проникновение инфекции в мочевыводящий канал, вызывающее рези при мочеиспускании.
Переход в болезнь вызывается снижением иммунитета при хронических заболеваниях, при гормональных проблемах, сахарном диабете. Часто скрытый диабет первыми обнаруживают именно урологи.
Лечение зависит от причины появления налёта и назначается после проведения анализов мазков, ПЦР, посева на чувствительность к лекарствам.

Инфекционные причины белого налёта на половом члене
Различаются по виду возбудителя болезни:
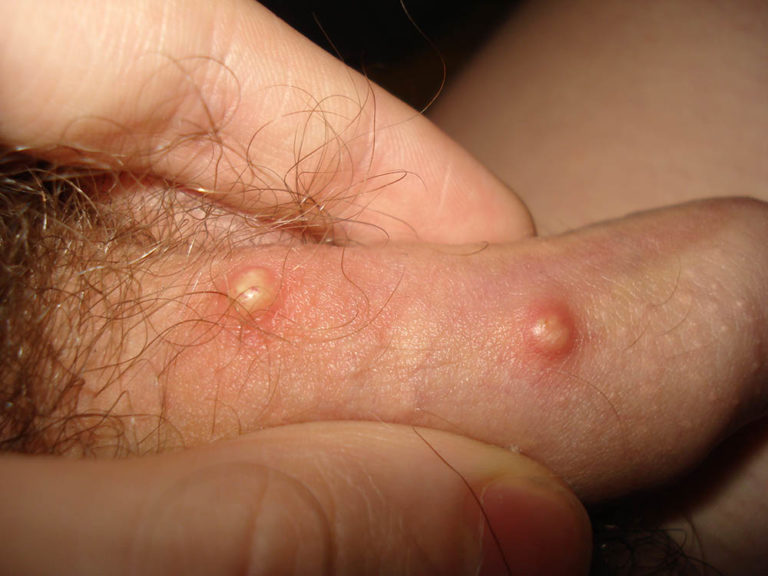
Кандидоз
Это поражение грибком. Встречается после длительного приёма антибиотиков либо при заражении во время полового акта. Кандида обычно находится в женском влагалище. При соитии образуются микротравмы на коже гениталий, благоприятствующие проникновению инфекции. Налёт имеет вид белых комочков, кисловатый запах, сопровождается зудом. Если не начать лечить вовремя, присоединяются боли при мочеиспускании, язвочки.
Бактериальный баланопостит
Вызывается бактериями, живущими в норме на поверхности кожи, чаще всего стрептококками и энтерококками. Белый налёт на уздечке члена, на головке. Имеет кремообразную плотность, сочетается с красными пятнами. Зуд и дискомфорт усиливаются после мочеиспускания или полового акта. Если опоздать с лечением, инфекция проникает внутрь и поражает мочевой пузырь, мочеточники и почки.

На фото: кандидозный баланопостит
Гонорея
Налёт концентрируется вокруг головки полового члена. Кроме него, будут обильные гнойные выделения из уретры, неприятный запах, ухудшение общего самочувствия, болезненность мочеиспускания. Может появиться кровь в моче.
Хламидиоз
Чешется головка члена, белый налёт расположен под головкой полового органа, обильный, полупрозрачный. Болезнь сопровождается истечением желтовато-зелёной слизи из уретры, болью.
Сифилис
Появление на головке беловатого налёта — один из признаков этой сложной болезни. Характерные высыпания, уплотнения необязательны и человек может их не заметить. Поэтому очень важно вовремя обратиться к урологу и сдать анализы.
Герпес
Наряду с налётом отмечается сильный зуд и высыпание пузырьков, которые затем лопаются, оставляя язвочки и болячки.
Белый налёт под складкой крайней плоти — один из признаков фимоза, когда сочетается с покраснением кожи в районе крайней плоти, распуханием полового члена; попытка сдвинуть крайнюю плоть резко болезненна.

Часто фимоз возникает у мальчиков до 10 лет и подростков, при нарушении правил гигиены.
Лечение болезней мужской половой сферы нужно начинать как можно раньше. Долго текущее воспаление вызывает образование рубцов, участков фиброза в структуре гениталий. Патология может привести к болезни Пейрони, потребовать длительного лечения и операции.
Для лечения белого налёта на половом члене немедленно обращайтесь за консультацией уролога. В клинике Dr. AkNer вам проведут необходимую диагностику и окажут компетентную помощь.
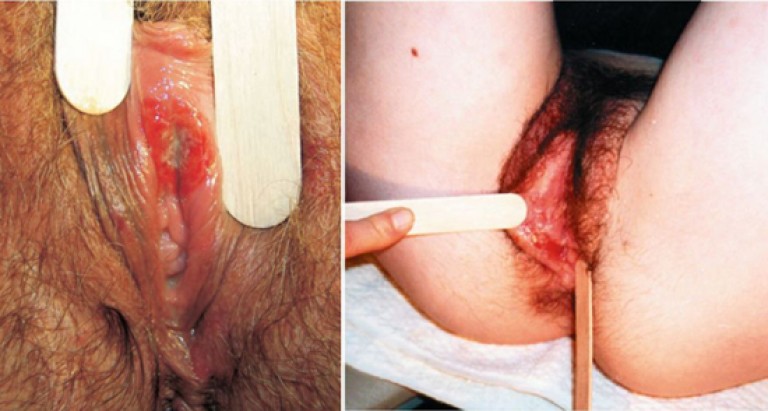
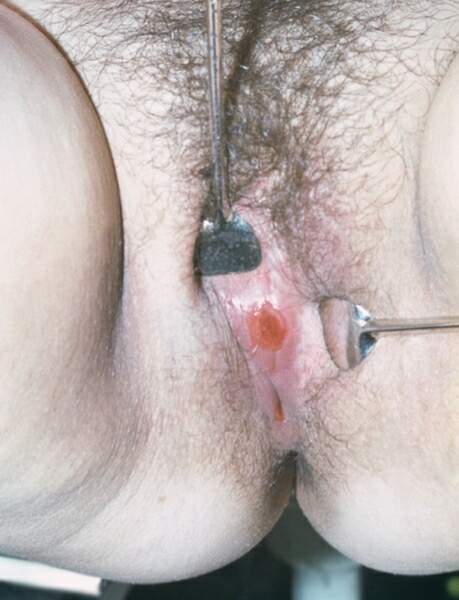
Твердый шанкр – безболезненное эрозивно-язвенное поражение, которым проявляется начальная стадия сифилиса, т.н. сифилис первичный.
Появляется язвочка в зоне проникновения в организм инфекционного агента – бледной трепонемы.
Такое образование появляется преимущественно на гениталиях, что сопровождается воспалением близлежащих лимфатических узлов.
Однако в 12-14% эпизодов первичного сифилиса диагностируются экстрагенитальные формы.
Чаще встречается такой твердый шанкр на губе и около ануса (следствие орального/анального полового контакта).
Реже проявляется твердый шанкр во рту (на языке, миндалине), в лобковой зоне, на пальце, молочной железе.
Исключительно редки образования на веках, под волосами на голове, на коже груди.
Из-за нехарактерного расположения язв подобные формы могут долго оставаться не диагностированными.
Известны также атипичные формы твердого шанкра.
В недавнем прошлом было принято отдельно дифференцировать серонегативный и серопозитивный варианты первичной стадии заболевания.
Подобное разделение обусловлено отсутствием изменений показателей серологических исследований при появлении твердого шанкра на протяжении первых трех-четырех недель.
Демонстрируется отрицательный результат реакции Вассермана, микрореакции преципитации.
Твердый шанкр: как начинается первичный сифилис?
В случае классического течения первичная форма начинает проявляться спустя 4-5 недель после инфицирования и длится порядка 6-ти – 8-и недель.
Укорочение инкубационного периода бывает связано с повторным инфицированием или проникновением возбудителя в организм сразу из нескольких мест.
Отсрочка наступления болезни чаще всего вызывается приемом в инкубационный период антибактериальных средств пенициллинового, макролидного или тетрациклинового ряда.
После завершения инкубационного периода формируется твердый шанкр.
Затем спустя еще неделю-две с вероятностью до 80% происходит воспаление близлежащих лимфоузлов в паху (бубон, лимфаденит сифилитический).
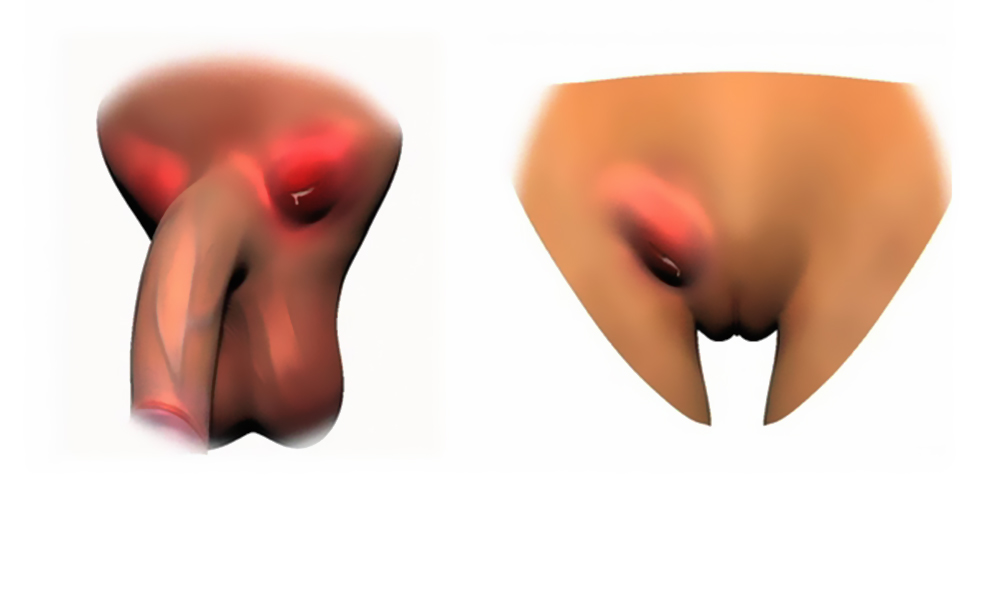
При этом увеличиваются все окрестные лимфатические узлы, и наблюдается двухсторонний лимфаденит и шанкр.
Однако чаще всего складывается такая ситуация, когда та группа, которая располагается ближе к поражению, увеличивается несколько сильнее и диагностируются односторонний лимфаденит и шанкр.
Увеличенные лимфоузлы безболезненны, плотны и подвижны, не спаяны друг с другом, а кожа над ними сохраняется неизмененной.
Возможен, хотя и нечасто встречается, лимфангит – воспаление лимфососудов.
Практически одновременно с развитием лимфаденита (или спустя пару дней) реакции серологические становятся позитивными.
Когда заживает твердый шанкр?
Даже в отсутствие терапии спустя пару месяцев формируется рубец после шанкра, полностью сохраняющий форму последнего («печать дьявола»).
Если же имело место эрозивное образование, то спустя определенное время остается только пигментное пятно после шанкра.
Бессимптомное течение первичной формы болезни, т.е. когда образование твердого шанкра не реализуется, встречается довольно нечасто (т.н. "обезглавленный" сифилис).
Завершается данный этап общими гриппоподобными расстройствами:
- повышается температура (при шанкре в начале болезни лихорадка отсутствует)
- появляются суставные, головные боли
- развивается бессонница, слабость
- больной становится раздражительным
Подобные проявления обусловлены массовым распространением возбудителя по организму.
В общем анализе крови значительно повышается СОЭ, нарастает количество лейкоцитов, отмечается небольшая анемия.
Через 9-12 недель от момента заражения развивается сифилис вторичный с характерными кожными проявлениями.
Из-за распространения возбудителя по организму на коже и слизистых появляются обильные яркие мелкие высыпания (узелки, пятнышки, пигментные пятна и пр.).
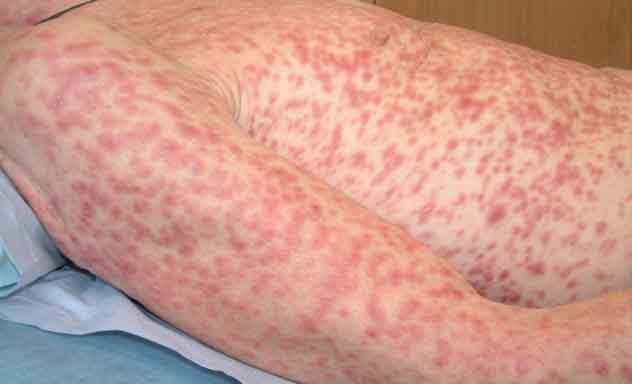
Позже поражаются лимфоузлы, суставы, кости, внутренние системы и органы и т.д.
Таким образом, появляющиеся на коже множественные пигментные пятна после даже единичного шанкра (не обязательно с той же локализацией) – признак перехода заболевания на следующую стадию.
Высыпания держатся пару месяцев, потом регрессируют и затем снова появляются.
Самые первые элементы сыпи, появляющиеся на фоне угасающего твердого шанкра, характеризуются очень выраженными обилием и яркостью.
Каковы признаки твердого шанкра?
То, как выглядит твердый шанкр, зависит от этапа его формирования.
Стадии твердого шанкра включают:
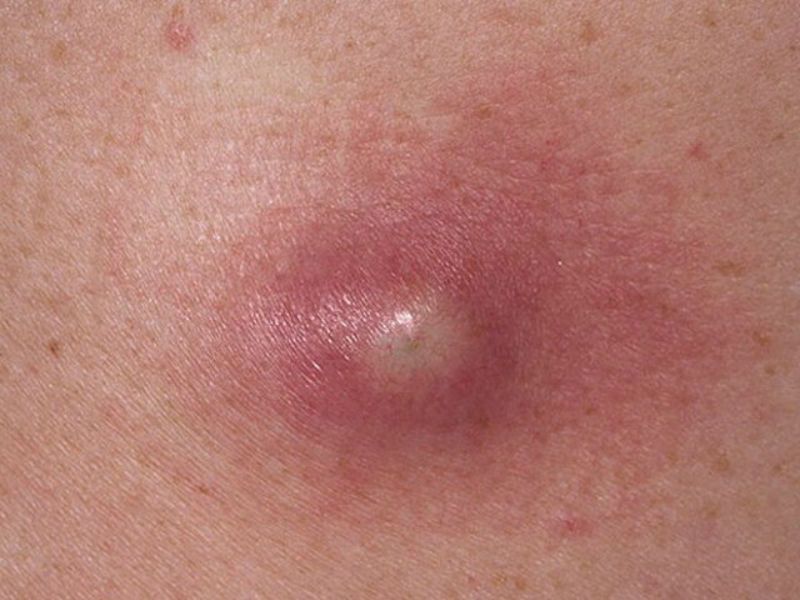
- появление в точке внедрения трепонемы папулы, маленького покраснения (начальная стадия твердого шанкра у мужчин и женщин)
- увеличение образования до размеров горошины с формированием плотного основания
- некротические преобразования в центральной области элемента, когда в зависимости от углубленности поражения формируются эрозии или твердые язвы шанкров
Признаками твердого шанкра классического являются:
- округлая/овальная одиночная эрозия/язва с диаметром 5-10 мм (85% - эрозия, 15% - язва)
- ровные, пологие края образования, слегка приподнятые над участком здоровой кожи
- «лакированное» гладкое цвета красного мяса дно
- небольшое количество серозного отделяемого на дне
- уплотненный инфильтрат, выявляемый при прощупывании основания (такой плотный «фундамент» и есть самый характерный признак твердого шанкра)
Интересно, что, когда формируется твердый шанкр, болевые симптомы, даже при прощупывании, отсутствуют.
Так как возбудитель сифилиса выделяет своеобразный анестетический токсин.
В ряде ситуаций, когда диагностируется такое заболевание, как сифилис, твердый шанкр имеет некоторые отклонения в классических проявлениях.
Поэтому для эрозивно-язвенной типичной формы принято различать.
По размерным характеристикам:
- карликовые микрошанкры – диаметром от одного до трех миллиметров, но со всеми классическими признаками, заметными при увеличении с помощью оптики
- гигантские – диаметром до 5 см, похожие на карбункул, фурункул и подобные элементы, обычно локализующиеся в зонах с развитой подкожной клетчаткой (на подбородке, животе, бедрах, мошонке, лобке и т.д.)
По количеству:
- единичные
- множественные – при суперинфекции («шанкры последовательные») или внедрении возбудителя одновременно в нескольких точках («шанкры-близнецы»), возможны парные соединяющиеся элементы («целующиеся» шанкры)
По виду поверхности:
- корковый – формируется корка на легко высыхающих поверхностях (такой твердый шанкр у мужчин может появляться на члене, лице и т.п.)
- комбустиформный (ожоговый) – похож на ожог
- петехиальный – с точечными кровоизлияниями
- кокардный – с серым центром
- гипертрофический – в форме гриба размером до 30-ти мм (такой твердый шанкр у женщин может формироваться на губах после орального секса с больным)
По форме:
- щелевидные (около ануса, в уголках рта, между пальцами)
По ощущениям:
- болезненные (твердый шанкр на члене в зоне уретрального отверстия, в заднепроходных складках, на миндалине)
По присутствию уплотнения у основания:
- Фолькмана эрозивный твердый шанкр на половом члене на головке (выраженное уплотнение отсутствует)
То, как выглядит твердый шанкр у мужчин и у женщин, где именно он локализуется, определяется способом заражения.
Так, различают:
- генитальные (твердый шанкр у мужчин на головке, крайней плоти, у женщин – клиторе, половой губе и пр.)
- экстрагенитальные (на лобке, бедрах с внутренней стороны, около ануса, во рту и т.д.)
- биполярные (с разной локализацией у одного и того же больного) образования
При поражении ногтей сифилисом шанкр формируется в области ногтевого валика, развивается онихомадезис (дистрофическое отделение ногтевой пластины от ложа), ноготь разрушается.
Какие бывают атипичные формы шанкра?
Атипичный твердый шанкр – это шанкр, отличающийся не расположением, а клиническими проявлениями.
Атипичные шанкры распространены незначительно.
Атипичные твердые шанкры включают следующие формы:
- отек индуративный – этот плотный безболезненный отек при твердом шанкре обычно формируется в области половых губ, крайней плоти, клитора, при нажимании не оставляет вмятин
- шанкр-амигдалит (иначе ангинозный) – представляет собой увеличение одной миндалины, с болезненностью при глотании и возможной утратой голоса, без повреждения слизистой, отек может достигать середины горла
- шанкр-панариций – шарообразное вздутие появляется на пальцах рук после микротравм и контакта с больным сифилисом, отличается заметной болезненностью, изъязвленностью, обычно встречается у медработников
- фунгозный шанкр – нечастый вариант, при котором мясистое разрастание в форме цветной капусты локализуется на кончике пальца
Каковы осложнения твердого шанкра?
Осложнения заболевания связаны со вторичным присоединением бактериальной инфекции (стрептококковой, анаэробной, стафилококковой и др.).
Среди прочего и при неверной тактике местного лечения, например, наложения неподходящей мази для лечения шанкра.
При этом контуры язвы\эрозии опухают, краснеют, образования нагнаиваются.
Осложнения твердого шанкра у женщин вызывают развитие вульвовагинита и вульвита.
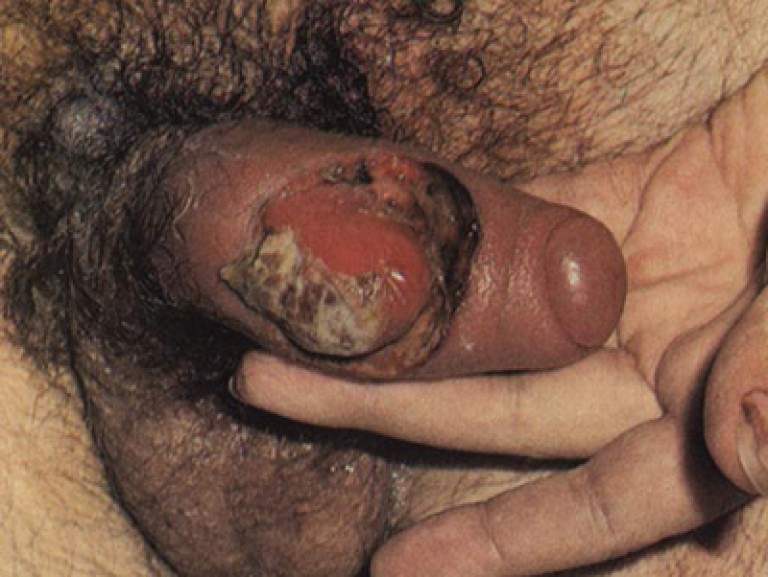
Осложнения генитального шанкра у мужчин более разнообразны и отличаются чрезвычайной опасностью – риском некротических повреждений и самоампутации члена.
К таким осложнениям относятся:
- баланит, баланопостит эрозивный – в области головки и крайней плоти эрозии краснеют, отекают, покрываются гнойным налетом
- фимоз – воспаление приводит к изменениям крайней плоти, сужению препуциального кольца и невозможности открытия головки
- парафимоз – защемление головки отечной крайней плотью и появлением риска омертвения тканей
- гангренизация – тяжелое осложнение, когда из-за проникновения анаэробных микроорганизмов происходит некротический распад тканей в области шанкра с формированием глубоких язв
- фагеденизация – тяжелое осложнение, представляющее собой повторные вспышки гангренизации и ее распространение на здоровую кожу
Тяжелые осложнения развиваются у мужчин и у женщин при злокачественном течении сифилиса.
Обычно таковое типично для ослабленных больных (часто диагностируются на фоне туберкулеза, тяжелых диабетических состояний, алкоголизма, наркомании, ВИЧ-инфекции).
Как дифференцируется твердый шанкр с иными патологиями?
Дифференциация шанкра твердого проводится с более чем 20 различными язвенно-эрозивными поражениями кожных покровов опухолевого, инфекционного и сосудистого характера.
Чаще всего приходится дифференцировать твердый шанкр от мягкого, а также от герпеса генитального.
Если рассматривать мягкий и твердый шанкр, различия проводятся по следующим критериям:
- инкубационные периоды твердого и мягкого шанкров составляют соответственно 3 недели и 4 – 7 суток
- вид первичного образования при твердом шанкре ‑ плотная у основания, безболезненная язва/эрозия, при мягком – язва с воспалительным контуром, болезненная, с мягким основанием
- лимфаденит при шанкре твердом появляется практически во всех случаях заболевания спустя неделю/две после появления язвы/эрозии, характеризуется плотными неспаянными безболезненными лимфоузлами и неизмененной кожей, при мягком – формируется в 50% ситуаций через несколько суток с одной стороны, лимфоузлы спаяны, болят, красно-синюшный оттенок кожи, возможно вскрытие самопроизвольное бубонов
- при микроскопическом исследовании выявляются соответствующие возбудители – бледная трепонема или гемофильная палочка Дюкрея
- при серологическом исследовании на сифилис после проявления шанкра через пару недель – положительная реакция/отрицательная реакция
Сравнительная диагностика герпеса и шанкра реализуется по тем же параметрам, свидетельствуя о герпетическом поражении, если:
- период инкубации составляет 3 – 5 суток
- образования имеют вид сгруппированных зудящих пузырьков, лопающихся с образованием самопроходящей болезненной эрозии
- лимфаденит отмечается у четверти больных, лимфоузлы увеличены незначительно, болят, сохраняется такое состояние и после заживления эрозий
- микроскопия выявляет многоядерные клетки Тцанка и клетки Унна
- серология – отрицательная (ПЦР может подтвердить герпетический характер)
Реже требуется дифференцировать шанкр твердый от чесоточной экземы, острой язвы Чапина-Липшютца у женщин, эрозивного/кандидозного баланопостита у мужчин, шанкриформной пиодермии, трихомониаза, гонореи, генитальной аллергии, плоскоклеточного рака, язвенного туберкулеза слизистых и кожных покровов и пр.
Как диагностируются первичный сифилис и твердый шанкр?
Для установления окончательного диагноза используют особенности клинической симптоматики и данные лабораторного изучения:
- темнопольной микроскопии – исследования с помощью специального микроскопа (бледная трепонема плохо окрашивается современными красителями и трудно определяется обычной микроскопией), материалом для анализа служит тканевый сок, содержащий трепонему бледную
- микрореакции преципитации – неспецифической нетрепонемной реакции на сифилис, выявляющей вырабатываемые в ответ на повреждение тканей антитела (если в исследуемой сыворотке есть антитела, то при проведении реакции появляется черный осадок)
- реакции иммунофлюоресценции, которая с помощью люминисцентного микроскопа обнаруживает результат взаимодействия комплекса «антиген-антитело» с флюорохромномеченной сывороткой
- иммуноферментного анализа, определяющего антитела на основе взаимодействия «антиген-антитело» с использованием ферментной метки
- реакции пассивной гемагглютинации, которая использует эритроциты, содержащие на поверхности антигены трепонемы, способные взаимодействовать с антителами в сыворотке крови
Важно учитывать, что в первые две недели серологические анализы могут демонстрировать отрицательный результат.
Кроме того, отрицательный результат микроскопии не исключает заболевание и предполагает дальнейшие серологические исследования.
Как проводится лечение твердого шанкра?
Лечение твердого шанкра, согласно рекомендации ВОЗ, проводится при наличии характерных симптомов без предварительного лабораторного подтверждения диагноза.
Основным методом лечения является антибиотикотерапия пенициллинами продленного действия, например, внутримышечно вводится раз в 5 дней бициллин-1 (всего 3 инъекции).
При непереносимости лекарств пенициллинового ряда могут назначаться тетрациклины, макролиды, цефалоспорины.
Критерием излеченности является исчезновение проявлений и нормализация лабораторных показателей (отсутствие положительных результатов анализов на сифилис в течение года).
Когда исчезает шанкр при лечении?
При своевременно начатом лечении регресс шанкра проходит в течение одной-двух недель.
При прохождении терапии важно учитывать некоторые особенности такого медикаментозного воздействия.
После начала введения антибиотиков нередко у больных первичным/вторичным сифилисом поднимается температура до 39 – 40 градусов.
Предполагается, что подобная реакция обострения (иначе реакция Яриша-Герксгеймера) провоцируется токсином из гибнущих трепонем.
Осложнением терапии является прокаиновый психоз, иначе реакция Хайна, который может развиваться при введении пролонгированных пенициллиновых препаратов.
Что такое противошанкерный иммунитет?
У больных сифилисом иммунитет существует только при присутствии в организме возбудителя.
Поэтому после излечения он пропадает и возможно повторное инфицирование.
Вариантом такого иммунитета является противошанкерный иммунитет.
В первые 10-12 суток от момента появления твердого шанкра и на фоне половых контактов с зараженным партнером возможно формирование новых, более мелких шанкров.
После же 12-х суток заражение исключено.
При подозрении на сифилис обращайтесь к автору этой статьи – венерологу в Москве с многолетним опытом работы.

Кандидоз – инфекционное заболевание, вызванное дрожжеподобными грибами, принадлежащими к роду Candida. Кандида входит в нормальную микробную флору организма даже у совершенно здоровых людей и размножается, не причиняя никакого вреда. При появлении благоприятных условий грибок начинает размножаться и провоцирует развитие различных нарушений.
Кандидоз включает в себя различные типы инфекций, начиная от самого поверхностного и заканчивая системным уровнем. Поверхностные инфекции, вызванные Candida, ответственны за местное воспаление, которое часто связано с сильным дискомфортом. Редкие, но более опасные системные инфекции, которые могут стать причиной таких осложнений, как абсцессы легких, эндокардит или менингит.
Виды кандидоза
Защитные функции организма, естественная микрофлора кишечника и влагалища в норме ингибируют рост Candida albicans. Как правило, при этом не возникает неприятных симптомов, которые указывают на его присутствие в организме. Грибок активизируется, когда сопротивление организма снижается.

Развитию кандидоза способствуют следующие факторы:
- длительный или бесконтрольный прием антибиотиков,
- сахарный диабет и другие расстройства эндокринной системы,
- гормональные изменения во время беременности и менструации;
- ослабление защитных функций организма или инфекционные заболевания.
Таблица – Виды кандидоза, причины и симптомы
незащищенные половые акты;
использование полотенец или белья инфицированного человека;
дисбаланс вагинальной или кишечной бактериальной флоры;
мытье интимных мест агрессивными средствами;
использование слишком плотного или нейлонового нижнего белья;
Признаки вагинального кандидоза заключаются в появлении сильного зуда на слизистой оболочке половых органов, раздражения и отека, жжения при мочеиспускании. Также появляется дискомфорт при половых актах.
Возникает как острое или хроническое воспаление и приводит к частым рецидивам. Причинные факторы заключаются в нерациональном применении антибактериальных препаратов и патологическое течение новорожденного периода. Симптомы молочницы во рту у ребенка могут появиться на фоне кишечных инфекций, снижения иммунитета и травмы слизистой оболочки.
Симптомы орального кандидоза заключаются в появлении налета на слизистой оболочке ротовой полости, а также в покраснении и отеке задней части языка. В запущенных случаях наблюдается покраснение и инфильтрация губ, наличие эрозий и сильная боль. Мелкие трещины покрываются серо-белой пленкой.
При ослаблении местного и общего иммунитета грибы рода Candida прикрепляются к эпителию кишечника, затем проникают в его толщу и превращаются в нитевидную форму. При сильном подавлении клеточного иммунитета кандиды попадают в кровоток и распространяются по организму, что приводит к висцеральному кандидозу (повреждению печени, поджелудочной железы).
признаки тяжелой интоксикации;
повышение температуры тела;
сильные боли в животе;
жидкий стул с примесями крови.
Диагностика кандидоза
Молочница во рту у взрослых и детей диагностируется только при сочетании характерных клинических проявлений и положительных дополнительных результатов обследования. При поражении гениталий проводятся соответствующие исследования в кабинете уролога и гинеколога.

Диагностика кандидоза включает в себя следующие тесты:
- микроскопическое исследование слизистой оболочки;
- серологическая реакция (определение антител);
- полимеразная цепная реакция.
На основании полученных результатов осуществляется постановка диагноза и назначение индивидуальной схемы лечения. Самолечение в данном случае недопустимо, т. к. может привести к развитию осложнений.
Лечение кандидоза
Лечение перорального кандидоза проводится по нескольким направлениям:
- идентификация факторов риска и их устранение (лечение фоновых заболеваний);
- противогрибковая терапия (при наличии клинических признаков кандидоза);
- десенсибилизирующая терапия;
- восстановление перорального микробиоценоза;
- укрепление иммунитета.
Противогрибковая терапия является первым шагом в лечении пациентов с кандидозным стоматитом. Чаще всего используются местные формы – растворы, гели, аэрозоли, кремы и др. Аналогичный подход используется в случае с поражением половых органов.
Предлагаем список эффективных препаратов для лечения кандидоза. Рейтинг составлен на основе безопасности лекарственных средств и соотношения цена-качество. Предварительная консультация с врачом – залог скорейшего выздоровления.
№1 – «Флуконазол» (Озон ООО и Оболенское ФП, Россия).
Противогрибковый препарат, которое является селективным ингибитором образования стеролов в клеточных структурах возбудителя. Назначается для проведения системного лечения кандидоза у мужчин и женщин при тяжелых формах микозов.

Производитель: Оболенское ФП, Россия
№2 – «Мирамистин» (Инфамед, Россия).
Антисептический раствор для местного применения. Обладает широким спектром действия, подавляя госпитальные штаммы, устойчивые к антибиотикам. Выпускается во флаконах по 50, 150 и 500 мл.

Производитель: Инфамед ООО, Россия
№3 – «Пимафуцин» (Astellas Pharma Inc., Нидерланды).
Вагинальные суппозитории (макролидный антибиотик), обладающие противогрибковым действием. Назначается в гинекологии для местного применения.

Производитель: Astellas Pharma Inc. [Астеллас Фарма], Нидерланды
№4 – «Флюкостат» (Фармстандарт-Лексредства, Россия).
Противогрибковый препарат на основе флуконазола. Назначается при осложненных или генерализованных формах заболевания, преимущественно для лечения кандидоза кишечника. Выпускается в упаковке по 1, 2 и 7 (производитель: Вертекс, Россия) капсул.

Производитель: Фармстандарт-Лексредства, Россия

№5 – «Экзодерил» (Sandoz, Австрия).
Раствор для наружного применения на основе нафтифина гидрохлорида. Эффективен против грамположительных и грамотрицательных микроорганизмов, вызывающих бактериальные инфекции.

Производитель: Sandoz [Сандоз], Австрия
№6 – «Дифлюкан» (Pfizer, Франция).
Противогрибковые капсулы, разработанные на основе флуконазола. Триазольное средство обладает высокой активностью против большинства возбудителей грибковых инфекций.

Производитель: Pfizer [Пфайзер], Франция
№7 – «Микодерил» (ФармЛек, Россия).
Противогрибковый раствор, содержащий нафтифина гидрохлорид. Используется для лечения кандидоза кожи, слизистых и ротовой полости

Производитель: Фармстандарт-Лексредства, Россия
№8 – «Ламизил» (Novartis Pharma, Швейцария).
Крем для наружного применения на основе тербинафина гидрохлорида. Назначается при дрожжевых инфекциях кожи, паховых складок и разноцветного лишая.

Производитель: Novartis Pharma [Новартис Фарма], Швейцария
Профилактика развития кандидоза
Чтобы избежать появления кандидозной инфекции, важно соблюдать основные профилактические мероприятия:
- использовать презервативы во время полового акта;
- отказаться от продуктов, содержащих сахар;
- вести активный образ жизни;
- обеспечить регулярный ночной отдых;
- избегать стрессов;
- соблюдать личную гигиену;
Длительный контакт с синтетическими веществами препятствует естественной транспирации кожи. Профилактика перорального кандидоза у взрослых и детей возможна с соблюдением определенных профилактических мер: регулярная чистка зубов, своевременное лечение стоматологических заболеваний и укрепление иммунитета.
Содержание:
Паховый кандидоз чаще диагностируется у мужчин, нежели у женщин. Патология относится к категории кандидозов крупных складок и характеризуется выраженной симптоматикой, причиняющей больному дискомфорт и множество неприятных симптомов. Главная причина грибкового заболевания – снижение защитных функций организма под воздействием негативных внутренних и внешних факторов. Лечение пахового кандидоза должно проводиться под строгим контролем врача. Важным моментом является выявление первопричины, спровоцировавшей распространение грибковой инфекции. Без ее устранения возрастает риск перехода болезни в хроническую стадию, которая проявляется периодическими рецидивами. Специалисты медицинского центра «Здоровая семья» быстро диагностируют патологию и назначат наиболее эффективное лечение, с учетом индивидуальных особенностей организма пациента. Каждому клиенту наши врачи уделяют достаточно внимания, чтобы позволяет достичь максимально положительных терапевтических результатов и предупредить осложнения.

Симптоматическая картина микоза
Кандидоз паховых складок вызывают специфические грибки, которые относятся к условно-патогенным микроорганизмам, обитающим на коже и слизистой любого здорового человека. Иммунная система, функционирующая без сбоев, подавляет активную жизнедеятельность патогенной микрофлоры, поэтому в человеческом организме они пребывают в латентном состоянии. Однако под воздействием патологических экзогенных и эндогенных факторов иммунитет ослабляется и перестает полноценно выполнять свои функции. Это способствует активации инфекции и ее беспрепятственному размножению.
Активная жизнедеятельность грибкового возбудителя на кожных покровах в паховых участках проявляется такой патологической симптоматикой:
Образование пятен в паху. Очаги поражения имеют четкие границы, по цвету отличаются от здоровых участков. Оттенок пятен колеблется от светло-розового, до насыщенного красного.
Шелушение кожи. В местах локализации грибковой инфекции кожа покрывается белым налетом и шелушиться. Шелушение может распространяться на перианальную и лобковую зоны, а также в складки кожи между пахом и бедром.
Дискомфортные ощущения. В области паха больного беспокоит сильный, порой невыносимый зуд, который может охватывать бедренную часть нижней конечности.
Раздражение. В месте активной жизнедеятельности грибков образуется отек, покраснение, раздражение.
На пораженных грибком кожных покровах паховой зоны визуализируются круглые, деформированные участки, которые отличаются от здоровой кожи оттенком и наличием на поверхности шелушений. Благодаря таким визуальным признакам врач может поставить предварительный диагноз, который будет подтвержден результатами комплексного диагностического обследования.
Виды грибкового поражения
Кандидоз кожи в паху могут спровоцировать разные грибки. Поэтому перед тем, как назначить лечение, врач дает направление на анализы, которые помогут идентифицировать возбудителя и подобрать наиболее эффективное лекарство в индивидуальном случае. Даже грибки одного рода могут обладать разной чувствительностью к противогрибковым препаратам.
Паховая эпидермофития
Заболевание вызывают грибы рода Epidermophyton floccosum. Инфекция передается контактно-бытовым путем, чаще поражает мужчин. К факторам, провоцирующим развитие болезни, можно отнести:
ношение тесной, сдавливающей одежды, которая нарушает естественный воздухообмен в области паха;
повышенная влажность окружающей среды;
частое травмирование кожных покровов в паху;
малоактивный образ жизни;
На начальных стадиях развития инфекция локализуется в кожных складках области гениталий, но по мере прогрессирования распространяется на верхнюю часть внутренней поверхности бедра, поражая обе конечности. Обычно грибок не поражает кожу мошонки.
Сыпь имеет чешуйчатую границу розоватого цвета. Паховая эпидермофития нередко сопровождается зудом и болевыми симптомами. Отсутствие своевременного лечения приводит к увеличению очагов поражения и распространения инфекции на здоровые ткани.
Чтобы предотвратить развитие паховой эпидермофитии, желательно соблюдать простые правила профилактики:
носить удобное, сшитое из натуральной ткани белье;
соблюдать правила личной гигиены, особенно в саунах, бассейнах;
пользоваться личными предметами гигиены, не давать их никому из посторонних;
нормализовать массу тела;
подключить умеренную физическую нагрузку;
при наличии характерных симптомов грибкового поражения не заниматься самолечением, а как можно скорее записаться на прием к дерматологу.
Кандидоз в паховой области
Возбудителем кандидоза в паховой области является дрожжеподобный грибок рода Candida, который относится к условно-патогенной микрофлоре и обитает на коже и слизистой каждого здорового человека. При естественном балансе и правильной работе иммунитета инфекция находится в латентном состоянии и не провоцирует развития патологических процессов. Но как только иммунная защита дает сбой, грибки активизируются и начинают беспрепятственно размножаться, вызывая образование деформационных поверхностных изменений, сопровождающихся патологической симптоматикой.
Распространенные причины кандидоза паховой области такие:
ожирение, сопровождающееся появлением на коже больших складок;
эндокринные, гормональные расстройства;
несоблюдение правил личной гигиены;
неконтролируемое употребление некоторых групп медикаментозных средств;
несбалансированное питание, преобладание в рационе продуктов, содержащих в большом количестве углеводы, сахар;
заражение при тесном контакте с носителем.
На начальной стадии развития пахового кандидоза пораженная кожа меняет оттенок на боле темный. Затем кожный покров покрывается мелкой пузырчатой сыпью. Пятна имеют четкое очертание. Участки, на которых образовалась пузырчатая сыпь, со временем начинают трескаться, образуя эрозии и язвочки. Травмирование сопровождается невыносимым зудом и болью.
Грибки рода Candida вырабатывают специфический фермент, который скапливается в местах локализации инфекции в виде густой, творожистой массы. Белесый налет является характерным симптомом кандидозного поражения и позволяет дерматологу дифференцировать патологию. Лечение кандидоза паховой области должно проводиться незамедлительно, в противном случае болезнь перейдет в хроническую форму, сопровождающуюся периодическими обострениями.
Преимущества МЦ "ЗДОРОВАЯ СЕМЬЯ"
ВРАЧИ С БОЛЬШИМ СТАЖЕМ РАБОТ
МНОЖЕСТВО ДОВОЛЬНЫХ ПАЦИЕНТОВ
ЭКСПЕРТНЫЙ УРОВЕНЬ ОБОРУДОВАНИЯ
НИЗКИЕ ЦЕНЫ
Паховая руброфития
Инфекционное заболевание вызывается грибками рода Trichophyton rubrum. Это довольно распространенный вид микоза, который диагностируется у трети населения. Заразиться паховой руброфитией можно от носителя через телесный контакт, одежду, предметы быта.
Распространенные причины активизации роста грибковых колоний такие:
несоблюдение правил личной гигиены;
регулярное ношение тесной, обтягивающей одежды, в том числе и белья;
гормональные и эндокринные расстройства;
повышенная влажность окружающей среды;
неконтролируемый прием некоторых групп медикаментозных средств;
Паховая руброфития проявляется в 2 формах:
Эритемато-сквамозная. Проявляется образованием на коже красных пятен, которые имеют неправильную форму с прерывистой границей. На поверхности пораженной кожи заметны уплотнения и пузырьковая сыпь с жидкостью внутри.
Фолликулярно-узловатая. Развивается в случае, когда лечение эритемато-сквамозной формы несвоевременно. Фолликулярно-узловатая форма характеризуется распространением инфекции на здоровые участки тела: ягодицы, ступни, предплечье, кисти, голени.
Паховая руброфития приносит больному невыносимый дискомфорт, вызывая сильнейший зуд, боль во время ходьбы и при соприкосновении с одеждой. Если терапия отсутствует, пятна стремительно увеличиваются в размерах, распространяясь на здоровые участки.
По внешним признакам паховый рубромикоз схож с такими распространенными дерматологическими заболеваниями, как:
Чтобы дифференцировать рубротрофию, врач дает направление на комплексную диагностику, результаты которой помогут назначить корректное и наиболее эффективное лечение.
Какую лечебную терапию использовать?

Перед тем, как назначить лечение пахового кандидоза, необходимо установить точный диагноз и идентифицировать возбудителя. Поэтому после первичного осмотра и сбора анамнеза врач дает направление на комплексное диагностическое обследование, включающее такие процедуры:
Лечение кандидоза в паху должно быть комплексным и проводиться под строгим наблюдением врача. Заниматься самолечением при таком заболевании опасно и чревато серьезными осложнениями.
План терапии включает такие мероприятия:
Выявление и устранение фактора, провоцирующего иммунодефицит.
Назначение противогрибковой и симптоматической терапии.

Для борьбы с грибковой инфекцией, локализованной в паху, назначаются противогрибковые препараты местного назначения в виде кремов и мазей, в состав которых входит антимикотический компонент. В борьбе с грибками хорошо зарекомендовали себя такие препараты, как:
Если болезнь запущена и сопровождается серьезными осложнениями, помимо препаратов наружного применения назначаются противогрибковые лекарства для перорального приема в виде капсул и таблеток:
В самых запущенных случаях врач посоветует внутривенное или внутримышечное введение антимикотиков. Как только состояние улучшиться, можно переходить на препараты в таблетках.
В случае корректного лечения болезнь полностью проходит на 7 – 10 день. Чтобы подтвердить полное выздоровление, после окончания основного курса необходимо сдать повторные анализы. Если грибковая инфекция полностью уничтожена, результаты лабораторного исследования будут отрицательными.
Помимо медикаментозного лечения важно соблюдать профилактическое мероприятия, которые усиливают терапевтический эффект и позволяют свести риски рецидива к нулю. Поэтому совместно с медикаментозной терапией желательно соблюдать такие правила профилактики:
вести здоровый, активный образ жизни;
избавиться от вредных привычек;
соблюдать личную гигиену;
использовать средства, контролирующие выделение пота в крупных складках.
Если лечение пахового кандидоза отсутствует, грибковая инфекция будет постепенно распространяться по всему организму, вызывая опасные для здоровья и жизни осложнения. Поэтому при наличии подозрительных симптомов необходимо записаться на прием к дерматовенерологу, сдать все анализы и лечиться под наблюдением специалиста.
Диагностика и лечение заболеваний вульвы составляет значительную часть первичной медицинской помощи женщинам. Патология вульвы невоспалительного характера обнаруживается у женщин любого возраста, но ее значение особенно велико в перименопаузальном и постменопаузальном периодах женщины, поскольку в это время возрастает возможность возникновения неоплазий. Основными симптомами заболеваний наружных половых органов являются зуд, ние, неспецифическое раздражение и/или наличие опухоли.
Число методов диагностики невоспалительных заболеваний вульвы невелико и включает осмотр и биопсию в дополнение к тщательному изучению анамнеза. Ввиду того, что поражения вульвы часто трудны для диагностики, одним из главных условий является широкое использование биопсии.
В соответствующих разделах нашего сайта речь идет о разнообразных патологических изменениях вульвы, включая ненеопластические дерматозы, поражения слизистой белесоватого цвета (атрофии и гиперкератозы), доброкачественные опухолевидные поражения вульвы, интраэпителиальную неоплазию и рак наружных половых органов.
Простой хронический лишай женских половых органов
В противоположность многим дерматологическим поражениям, которые могут быть описаны как «сыпь, которая чешется», простой хронический лишай (ПХЛ) может быть описан как «сыпь, которая появляется после почесывания». Хотя такое определение является упрощенным, оно хорошо описывает данное состояние. Считается, что у большинства пациенток это заболевание развивается вторично, вслед за раздражающим дерматитом, который прогрессирует в простой хронический лишай в результате хронического механического раздражения от расчесов и трения.
Механическое раздражение способствует эпидермальной гиперплазии, которая, в свою очередь, ведет к повышению чувствительности, вызывающей еще большее механическое раздражение.
В анамнезе таких пациенток всегда имеется прогрессирующий зуд и/или жжение вульвы, которые могут временно уменьшаться после трения мочалкой или чем-то подобным. Этиологические факторы начального возникновения зуда часто неизвестны, но могут включать такие источники раздражения кожи, как стиральные порошки, смягчители тканей, парфюмерные гигиенические средства и другие красящие или ароматические вещества. Необходимо устанавливать потенциальные источники раздражения. Для разрыва порочного круга, описанного выше, необходимо, наряду с лечением, устранить действие всех хозяйственных или гигиенических раздражителей.
При клиническом обследовании на коже больших и малых половых губ и промежности часто обнаруживаются диффузно покрасневшие участки с отдельными гиперпластическими и/или гиперпигментированными бляшками красного или красновато-коричневого цвета. При этом можно также обнаружить отдельные участки линейной гиперплазии, которые являются проявлениями выраженного гиперкератоза эпидермиса. В случаях таких характерных изменений выполнение биопсий обычно не требуется.
Эмпирическое лечение включает применение противозудных препаратов, таких как бенадрил (дифенгидрамина гидрохлорид) или атаракс (гидроксизина гидрохлорид), подавляющих непроизвольные расчесывания в ночное время, во время сна. Одновременно используются стероидные мази, наносимые на наружные половые органы, что обычно приносит облегчение. Могут быть использованы мази с гидрокортизоном (1 или 2%) или, при наличии значительных участков явного гиперкератоза, с триамцинолона ацетонидом (0.1%; кеналог) или бетаметазона валератом (0.1%; вализон). Если после 3 месяцев лечения не достигается значительного облегчения, необходимо выполнить диагностическую биопсию вульвы.
Хотя обычно плоский лишай является десквамативным поражением влагалища, иногда его очаги могут располагаться в области вульвы, на внутренних поверхностях малых половых губ и в зоне преддверия. У пациенток могут появиться участки белесоватых, напоминающих кружева, лент кератоза возле красноватых язвенных поражений, что характерно для данной болезни. В типичных случаях жалобы включают хроническое жжение и/или зуд вульвы и диспареунию введения, а также обильные выделения из влагалища. Возможно формирование бляшек и развитие атипичных гиперпластических изменений, поэтому для подтверждения диагноза у некоторых пациенток может понадобиться биопсия.
При плоском лишае биопсия демонстрирует отсутствие клеточной атипии в участках гиперплазии. При исследовании выделений из влагалища часто выявляется большое количество клеток острого воспаления (лейкоцитов) при отсутствии значительного количества бактерий. Наиболее часто диагноз ставится на основании типичных жалоб на жжение в области вульвы/влагалища и/или диспареунии введения, которые сочетаются с характерными данными осмотра и исследования свежих мазков, в которых обнаруживается большое количество лейкоцитов.
Лечение плоского лишая производится стероидными препаратами для местного применения, аналогичными описанным выше. У пациенток с выраженной степенью гиперкератоза может быть использован более сильный стероидный препарат, такой как флуоцинонид 0.05% (мазь лидекс) или триамцинолон ацетонид (0.5%; аристокорт). Длительность лечения часто меньше, чем при простом хроническом лишае, хотя плоский лишай может чаще рецидивировать.
Читайте также:

