Как разбить бровь без боли
Опубликовано: 17.09.2024
Что же такое пяточные шпоры и откуда они берутся?
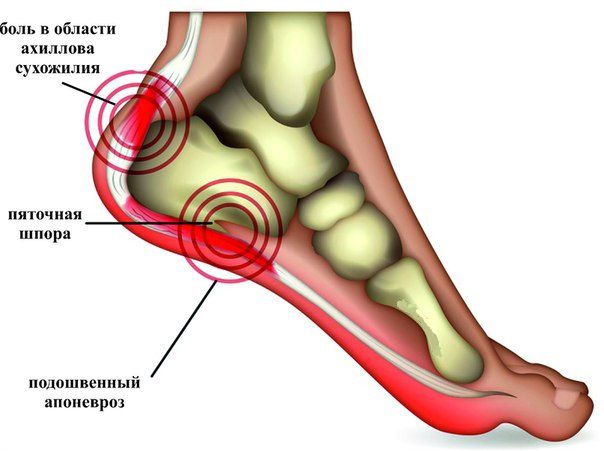
Пяточная шпора — это оссификация (закостенение) сухожилия подошвенной мышцы в области ее прикрепления к пяточной кости, возникающее в результате асептического воспалительного процесса в подошвенной (плантарной) фасции — плантарного фасциита. Эти костные выросты (шпоры) возникают в месте подошвы, где ткани испытывают наибольшую нагрузку веса тела.
В результате различных процессов (избыточный вес, травма и др.) в данной области возникает хроническая травматизация сухожилия с образованием микронадрывов и постепенное развитие воспалительного процесса. Как компенсаторная реакция на травму и воспалительный процесс начинает образовываться костный вырост, он принимает форму шипа и, передавливая мягкие ткани подошвы стопы, вызывает характерные сильные боли в пяточной области. Самым значимым симптомом пяточной шпоры является сильная боль при ходьбе, особенно в самом начале ходьбы (так называемая, стартовая боль), при вставании со стула, с постели.
Основные причины образования пяточных шпор:
- считается, что пяточные шпоры являются следствием инволютивных процессов (процессов старения) человеческого организма и обнаруживаются как анатомическая особенность у лиц среднего и пожилого возраста, так как у пожилых людей уменьшается толщина подкожно-жировой ткани в пяточной области, которая, как известно, выполняет амортизирующую функцию, и ее защитная функция ослабевает;
- развитию воспалительного процесса способствует наличие избыточного веса;
- в 90% случаев пяточная шпора развивается на фоне продольного плоскостопия, так как при данном заболевании наблюдается анатомически неправильное распределение нагрузки на стопы;
- острая и хроническая травма пяточной кости при интенсивных занятиях спортом (особенно прыжково-ударной нагрузки) без правильно подобранной спортивной обуви, а также длительные нагрузки на область пятки способствуют образованию пяточных шпор;
- имеют значения и заболевания, связанные с нарушением обмена веществ (подагра), со значительным нарушением кровообращения и плохой проходимости сосудов (атеросклероз сосудов нижних конечностей, облитерирующий эндартериит и др.);
- воспаление пяточной области бывает следствием и ряда хронических воспалительных заболеваний суставов (артрита, полиартрита);
- заболевания позвоночника, нарушающие осевую нагрузку, также могут быть причиной формирования пяточной шпоры;
- достаточно часто пяточная шпора встречается у женщин старше 40 лет.
Проявления заболевания
Боли, возникающие при опоре на больную пятку, развиваются постепенно с ростом самой шпоры, характеризуются как жгучие или острые, с ощущением «гвоздя в пятке». Они могут локализоваться на внутренней поверхности больной пятки и переходить на всю стопу. При осмотре пяточной области нет никаких видимых изменений, редко отмечается отечность, болезненность определяется при надавливании на пятку. Интересно, что интенсивность боли не зависит от размера шпоры, что обусловлено, прежде всего, не наличием самой шпоры, а воспалительными изменениями в мягких тканях пятки. Диагноз пяточной шпоры подтверждается рентгенографией.
Основные принципы лечения пяточных шпор
1. Вначале необходимо выяснить причину развития воспалительного процесса в области подошвы и постараться максимально устранить ее. Т.е. выяснить, какой патологический процесс мог привести к избыточной травматизации фасции и возникновению воспаления. С этой же целью следует нормализовать вес, если он избыточный, дозировать физические нагрузки и ношение тяжестей, подобрать удобную, правильную обувь для занятий спортом и для повседневной носки. Снять и отложить в сторону неудобную обувь. На время экспресс-лечения следует ограничить нагрузку на ноги — сократить ходьбу и тем более бег или переноску тяжести насколько это возможно. Лучше носить удобные легкие кроссовки с хорошим супинатором.
2. Необходимо максимально возможное обеспечение физической разгрузки болезненной области, для чего рекомендуется подбор индивидуальных ортопедических стелек с выкладкой внутреннего и наружного продольного сводов, углублением и мягкой прокладкой под пяткой, а также временное ношение подпяточника с углублением или отверстием в центре. Как временную меру при лечении пяточной шпоры можно рекомендовать ношение обуви без задника;
3. Консервативное лечение направленно на ликвидацию воспалительного процесса и включает местное применение нестероидных противовоспалительных препаратов (гели и мази), обладающих противовоспалительным и рассасывающим эффектом. Но эти методы, как правило, приносят лишь только временный эффект, их обязательно нужно сочетать в комплексе с другими методами.
4. Наружное применение мазей при пяточной шпоре лучше сочетать с массажем стоп. Массаж при пяточной шпоре удобно делать самостоятельно.
Для этого нужно:
- сначала выполнить легкое поглаживание стопы от носка к пятке и в сторону голени;
- затем сделать более плотные растирающие движения;
- кулаком с упором в свод стопы провести круговые надавливания;
- пальцами разминать точку (ямку) под пяткой;
- сильными полукруговыми охватывающими движениями промассировать сухожилие задней мышцы голени в области лодыжек;
- закончить повтором поглаживания.
5. В комплекс лечения пяточной шпоры включают теплые ванны с морской солью, содой. Ванночки необходимо делать перед применением мазей и массажа.
6. Определенные упражнения лечебной гимнастики с проведением массажа мышц стопы и голени — рекомендуются для улучшения кровоснабжения тканей стопы, с этой же целью можно проводить тепловые процедуры парафино- или озокеритотерапии.
7. В некоторых случаях (если развитие пяточной шпоры происходит на фоне артроза) в комплексной терапии рекомендуют прием хондропротекторов с анальгетическим и противовоспалительным эффектом, что останавливает прогрессивный воспалительный процесс, но эффект от внутреннего применения препаратов развивается только через 6 недель от начала лечения и сохраняется в течение 2–3 мес. после его отмены.
8. Методы медикаментозного лечения пяточной шпоры.
Официальная медицина на сегодняшний день разработала большое количество схем фармакологической терапии данного заболевания. Среди препаратов, применяемых для лечения пяточной шпоры: нестероидные противовоспалительные средства, гели, мази, кремы и пластыри для лечения пяточной шпоры местного применения, обладающие рассасывающим и противовоспалительным эффектом.
При малой эффективности консервативного лечения выполняются лекарственная блокада пяточной шпоры — обкалывание болезненного места шприцом с лекарственным веществом. Например, стойким эффектом обладает однократное местное введение дипроспана.
Препараты, применяемые с этой целью, оказывают выраженный местный противовоспалительный эффект, что быстро подавляет воспалительный процесс и снижает болевой синдром.
Данная процедура требует знаний и большого опыта, поэтому проводить ее может только квалифицированный специалист. Однако при частом использовании метода возможно разрушение связки или фасции.
9. К хирургическому лечению прибегают крайне редко, так как встречается много недостатков при данной методике. При проведении операции удаляют пяточную шпору. После чего конечность фиксируют гипсовой повязкой примерно на один месяц.
После снятия гипса назначают ортопедические стельки и проводят курсы восстановительного лечения. Помните, что в большинстве случаев пяточные шпоры вполне поддаются терапии и без операций.
10. Любой метод лечения необходимо сочетать с физиотерапевтическими воздействиями.
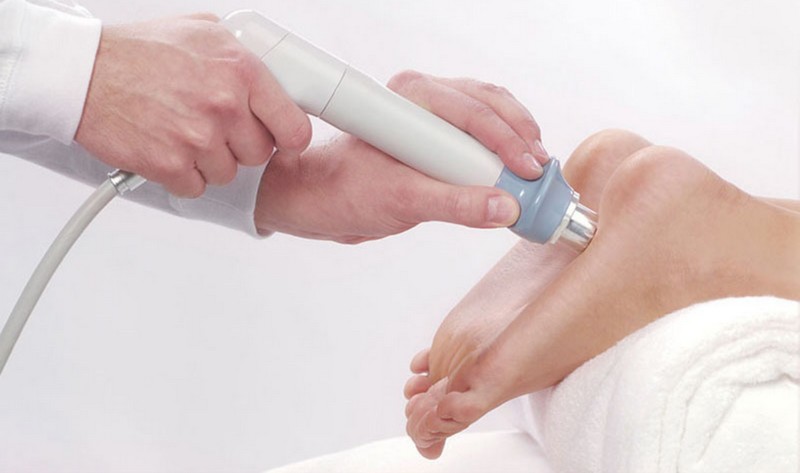
Ударно-волновая терапия пяточной шпоры
Является наиболее эффективным методом: терапия воздействует непосредственно на костные разрастания и способствует их уменьшению или даже рассасыванию. Ударно-волновая терапия — относительно новый метод лечения.
В нашей стране данная процедура начала практиковаться не очень давно, но первые результаты уже обнадеживают.
Имеющийся опыт позволяет утверждать, что при использовании данного метода лечения эффективность лечения пяточной шпоры очень высока. Метод основан на воздействии импульсов ударных волн определенной частоты. Эффект ударной волны разрыхляет отложения кальция в пяточной шпоре.
Это позволяет в дальнейшем вымывать разрыхленные отложения из организма с кровотоком. Пораженная связка избавляется таким образом от накопленных солей кальция.
Кроме того, при этом активизируются процессы регенерации тканей, уменьшаются отечность и воспалительные явления. С каждой проведенной процедурой болевой синдром становится все меньше и, как правило, значительно уменьшается или исчезает к концу лечения.
Пораженный участок во многом восстанавливает свою естественную структуру и возвращает себе способность переносить каждодневные нагрузки, не вызывая болезненных ощущений.
На начальных стадиях заболевания лечение требует небольшого количества процедур от 3 до 5 на курс, а при большой длительности процесса длительность лечения до 5-10 процедур на курс. Между сеансами обязателен перерыв 5-7 дней.
Продолжительность одного сеанса составляет 15-20 минут на одно поле. На кожу пятки наносят специальный гель, воздействие осуществляется с помощью излучателя.
Существуют противопоказаниями к лечению пяточной шпоры: нарушения свертываемости крови и тромбофлебит, злокачественные новообразования, беременность.
Нежелательно проведение процедур ударно-волновой терапии в течение месяца после введения в область пятки гормональных противовоспалительных препаратов.
Лучевая терапия (рентгенотерапия) пяточной шпоры
Использование рентгеновского излучения в лечении пяточной шпоры показывает весьма эффективные результаты. Метод заключается в том, что на область пятки направляются четко сфокусированные рентгеновские лучи, несущие пониженную дозу радиации.
Они вызывают блокирование нервных окончаний, и пациент перестает испытывать болевые ощущения.
Курс лечения чаще всего состоит из десяти сеансов, каждый из которых имеет продолжительность в 10 минут.
Рентгенотерапия в лечении пяточной шпоры обладает следующими преимуществами: полная безболезненность процедуры, высокая эффективность, минимум противопоказаний, воздействие излучения только на пяточную шпору, противоаллергическое и противовоспалительное действие, возможность амбулаторного лечения.
Противопоказанием к использованию данного метода является только беременность.
При применении рентгенотерапии сама шпора не исчезает, блокируются только болевые ощущения, исходящие от нее. Поэтому после проведения курса рентгенотерапии необходимо обязательной позаботиться о разгрузке стопы.
Лазерное лечение пяточной шпоры
В настоящее время низкоинтенсивная лазерная терапия — популярный и достаточно широко используемый метод лечения данного заболевания. Лазерная терапия воздействует на мягкие ткани, находящиеся вокруг шпоры.
Сфокусированное излучение вызывает увеличение кровообращения в области воспаления, что способствует уменьшению болей.
Среди пациентов бытует мнение о том, что лазерная терапия способна устранять саму пяточную шпору. Однако это является заблуждением. Проникая в ткани стопы, низкоинтенсивный лазерный луч на сам костный нарост не оказывает практически никакого действия.
Его эффект проявляется только на мягких тканях. А значит, после проведения курсов лазерной терапии также необходимо применять все методы, направленные на профилактику данного заболевания.
УВЧ-СВЧ-терапия
Этот метод заключается в применении переменного электромагнитного поля ультравысокой и сверхвысокой частоты. Влияние этих токов приводит к расширению капилляров в мягких тканях и к значительному усилению кровообращения. При этом уменьшается болевой синдром и воспаление.
Длительность одного сеанса составляет 10-15 минут. Для лечения пяточной шпоры требуется около 10-12 сеансов терапии.
Чаще врачи назначают пациентам переменное магнитное поле. Образуются слабые токи в крови и лимфе, которые влияют на метаболизм, а также на структуру воды и белков. Повышается сосудистая и кожная проницаемость, рассасываются отеки, уменьшается воспаление.
Данная методика позволяет достичь те же результаты, что и УВЧ-терапия.
Лечить шпоры на пятке можно и с помощью электрофореза или СМТ-ДДТ-фореза
Электрический ток повышает ионную активность в проводящих тканях, при этом увеличивается синтез многих биологически активных веществ. Лечебное действие обусловлено поступлением ионов лекарственных веществ (именно в ионной форме вещества наиболее активны), а также формированием кожного депо, из которого ионы постепенно поступают в ткани в последующие дни.
При электрофорезе используют специальные прокладки, пропитанные лекарством. Прокладки располагают между кожей пятки и пластинами электродов. Для лечения пяточной шпоры используют йодистый калий, гидрокортизон, новокаин и прочие препараты.
Эффективность таких методов физиолечения, как ультразвука и фонофореза (сочетанное применение ультразвука и лекарственного препарата) при пяточных шпорах составляет более 30%.
Основной эффект физиотерапии ультразвуком при лечении пяточной шпоры заключается в устранении воспалительного процесса, учитывая, что лучше всего ультразвук поглощается костной тканью.
При этом не следует бояться, что ультразвуковое лечение будет влиять на здоровую костную ткань пятки. Проведенные исследования низкочастотным ультразвуком показали, что разрушений костных тканей не вызывалось, но локальное применение ультразвуковых волн на область шпоры способствовало снижению содержания в ней кальция с замещением волокнистой соединительной тканью.
Также ультразвук оказывает рассасывающее и спазмолитическое действие, улучшая процессы локальной микроциркуляции.
Эффект от ультразвукового лечения усиливается сочетанным применением противовоспалительных мазевых препаратов. Озвучивание низкочастотным ультразвуком повышает проницаемость клеточных мембран, улучшает проницаемость и введение лекарственных веществ.
Наиболее часто применяют гидрокортизоновую мазь. Фонофорез способствует более глубокому проникновению лекарственного вещества в пораженную область, нежели применять мазь как самостоятельное средство лечения.
Метод фонофореза основан на свойстве ультразвука изменять проницаемость кожных покровов, в связи с чем лекарства, нанесенные на кожу, всасываются более активно.
Продолжительность самой процедуры — до 10 минут. На курс лечения может понадобится 5-10 процедур, с возможными повторными курсами.
Профилактика пяточной шпоры
Профилактические меры должны быть направлены, в первую очередь, на предупреждение преждевременного износа, старения и травм костно-суставного аппарата:
- необходимо бороться с избыточным весом,
- соблюдать активный двигательный режим,
- постараться избегать перегрузки стоп,
- проводить квалифицированное и своевременное лечение заболеваний суставов и позвоночника,
- препятствовать развитию и прогрессированию плоскостопия,
- при уже имеющемся плоскостопии применять ортопедические стельки,
- отдавать предпочтение физиологичной, эргономичной и удобной обуви,
- при наличии самых минимальных симптомов пяточной шпоры сразу начинать профилактический курс терапии с применением различных физиотерапевтических методов.
У нас доступна консультация по Skype или WhatsApp.
Признаки невротического расстройства отличаются изменчивостью, неточностью, у каждого человека невроз может проявляться по-своему. Поэтому, чтобы точно установить диагноз и получить адекватное лечение, нужно обратиться к врачу-психотерапевту.
Невроз — это функциональное заболевание нервной системы. Это значит, что нарушение возникает временно, в организме нет ни инфекции, ни опухоли, ни стойкой патологии сосудов или внутренних органов. Негативные факторы истощают нервную систему:
- стресс;
- перенапряжение;
- внутренний конфликт;
- травмирующая ситуация.
Это вызывает нарушения в работе сердца и сосудов, нарушение пищеварения, непонятные боли и дискомфорт в разных частях тела. Специалисты-соматологи (которые занимаются болезнями тела — терапевты, неврологи) при этом не находят никаких отклонений: ни язвенной болезни, ни отклонений эндокринной системы (например, щитовидной железы), ни воспаления.
Проявления невроза у взрослых часто путают с другими заболеваниями, поэтому большая часть пациентов годами проходят обследования, а лечение не дает результата. В таких случаях рекомендуется обратиться к психотерапевту.
Тело при неврозе здорово, большинство анализов в норме. «Все болезни от нервов» — как раз про это.
Как распознать невроз? Для него характерны следующие симптомы:
- соматические проявления (со стороны тела) — неопределенные боли, повышенная утомляемость, перепады артериального давления, повышение температуры, потливость;
- эмоциональная неустойчивость — частая необоснованная или беспричинная тревога, страх, раздражительность, плаксивость;
- плохая переносимость нагрузки — человек не может сконцентрироваться, иногда не может усидеть на месте. Страдает и работа, и личная жизнь, элементарные дела очень быстро утомляют.
В следующей части мы подробнее рассмотрим, как проявляется невроз и какие конкретные симптомы и жалобы возможны.
Как определить невроз
Симптомы зависят от формы невроза. Наиболее распространенные проявления со стороны тела и психики это:
- расстройства сна;
- нарушение пищеварения;
- проблемы с дыханием, чувство удушья;
- нарушение работы сердца и сосудов;
- вегетативные симптомы — дрожь, судороги, потливость, перепады температуры, даже боли.
Один из первых возможных сигналов — нарушения сна . Трудность засыпания, поверхностный или беспокойный сон, частые пробуждения. Чувство напряжения в голове при неврозе — следствие того, что в ночное время нервная система восстанавливается не полностью. Расстройства сна приводят к постоянному напряжению, эмоциональным «срывам».
Пищеварительная система чувствительна к психологическим травмирующим факторам. Она реагирует потерей аппетита, метеоризмом, частой болью и дискомфортом в животе, проблемами со стулом. При этом у человека нет ни язвы, ни кишечной инфекции. Частое проявление — это тошнота при неврозе, которая сопровождается ощущением сухости во рту.
Нервная система связана со всеми внутренними органами, поэтому при неврозе страдает весь организм. Верно и обратное: если дать специалисту возможность вылечить психику — телесные симптомы тоже исчезнут.
При неврозах бывают проблемы с дыханием : типичны жалобы на нехватку воздуха, затруднения вдоха или выдоха, удушье. Иногда человеку кажется, что он забыл, как дышать. Часто наблюдается при попадании в конфликтную или эмоционально значимую ситуацию.
Со стороны сердечно-сосудистой системы могут наблюдаться гипертонические кризы, нарушения сердечного ритма, дискомфорт в области груди. Тахикардия при неврозе — частая жалоба.
Нервная система принимает на себя основной «удар» при постоянных стрессах. Человек испытывает дрожь в теле при неврозе, частые головные боли, приливы жара, судороги в мышцах, изменение чувствительности (онемение конечностей). Иногда может жаловаться что без причины кружится голова.
Все изменения при неврозе функциональные, то есть обратимые. При адекватном лечении пациенты полностью выздоравливают.
Психически человек становится подавленным, не может долго сосредоточиться, снижается память. Уровень тревоги повышается, возможны слишком бурные эмоциональные реакции. При психоневрозах отсутствуют галлюцинации, но иногда наблюдается шум в ушах.
При необходимости сидеть спокойно какое-то время, человек с неврозом испытывает дискомфорт. Для собственного успокоения он начинает стучать ручкой, играть с предметом одежды, теребить пальцы.
Психоневроз: симптомы и причины для обращения к специалисту
Частое подавление негативных эмоций, жизнь в постоянном стрессе приводит к затяжным психоневрозам. Выйти из них без квалифицированной помощи бывает крайне трудно.
Человека годами может мучить хронический невроз, симптомы которого — это эмоциональные «срывы» (истерики, слезы, раздражительность) или физиологические реакции (ступор, потеря голоса, скачок давления, тошнота) на небольшой конфликт или трудность. Человек просто не в состоянии контролировать поведение и эмоции в сложный момент.
Если терапевт, кардиолог, гастроэнтеролог ничего не нашли — не забудьте обратиться за диагностикой к психотерапевту.
Часто в попытках облегчить состояние или выяснить причину постоянного дискомфорта люди находят мнимые болезни при неврозах . Это свойственно соматоформной форме расстройства . Человек сдает все возможные анализы, проходит абсолютно все обследования. Свойственное в некоторых случаях психоневрозу жжение кожи или слабость в ногах (иногда вообще любое, малейшее ощущение в теле) воспринимается, как симптом страшного, смертельного заболевания.
Это заболевание обратимо, но обращение к психотерапевту — важный шаг на пути к выздоровлению . Невротическое расстройство ухудшает отношения с родными, создает проблемы на работе, приводит к саморазрушающему поведению (алкоголь, наркотические вещества, попытки уйти из жизни).
Причиной обращения к специалисту может быть нарушение терморегуляторной функции организма — говоря просто, повышение температуры при неврозе. По-другому оно называется термоневроз. Здесь важно исключить другие заболевания, поэтому можно заодно проконсультироваться у невролога.
Головокружение при неврозе, перебои в работе сердца, повышенная утомляемость и другие симптомы — повод пройти обследование у врача.
Диагностика включает в себя:
- Личная беседа врача с пациентом — первый и самый важный этап, от которого зависит план дальнейших действий.
- Консультация невролога — при подозрении на неврологические расстройства (онемение, боль, повышение температуры, нарушение подвижности).
- Для дифференциальной диагностики врач может назначить Нейротест и Нейрофизиологическую тест-систему (с эндогенными заболеваниями), ЭЭГ, КТ/МРТ, анализы крови на гормоны и маркеры (показатели) воспаления.
- При необходимости врач привлекает к диагностике клинического психолога или научных экспертов, может созвать консилиум.
На основании полученных результатов диагностики и анамнеза пациента психотерапевт назначает соответствующее индивидуальное лечение. Подробнее о лечении неврозов .
Виды повреждений мягких тканей у детей
При рассмотрении травматических повреждений у детей необходимо упомянуть, что данный вопрос довольно обширный и трудоемкий. Ведь не зря существует отдельная наука, изучающая данные вопросы – травматология. Мы постараемся рассмотреть данную тематику со стороны педиатрии.
В связи с этим мы остановимся более подробно на таких повреждениях, как:
- Ушиб.
- Разрыв.
- Сотрясение.
Данные повреждения, согласно классификации, можно отнести к закрытым повреждениям мягких тканей.

Повреджения мягких тканей у детей давольно частая проблема.
Ниже рассмотрим каждый вид повреждения, а также его признаки у малыша.
Сотрясение
Под сотрясением понимают механическое действие на организм, которое приводит к функциональным изменениям со стороны органа без видимых повреждений. Говоря о сотрясении, часто подразумевают сотрясение головного мозга.
Симптомы сотрясения головного мозга:
- Головная боль.
- Головокружение.
- Тошнота.
- Рвота.
- Двоение в глазах.
- Возможна потеря сознания и появление судорог.
Стоит отметить, что травма головы малыша всегда требует консультации врача с проведением ряда инструментальных методов обследования.
Ушиб
Ушибом называется такая механическая травма, которая не сопровождается нарушением анатомической целостности. Как правило, ушибу подвергаются кожа, подкожно-жировая клетчатка, мышечная ткань. Причиной данного повреждения зачастую является падение или удар об различные предметы.
Симптомы ушиба у малыша:

- Боль. Как правило, боль возникает сразу. Степень болевых ощущений зависит от условий возникновения травмы и силы удара, вида предмета или покрытия. Особо болезненным местом у детей является надкостница. В течении одного-двух часов боль стихает, но может появиться вновь при условии нарастания гематомы.
- Припухлость. Припухлость образуется почти мгновенно после травмы. Она болезненна при нажатии на нее, а также не имеет четких границ со здоровыми тканями. Обычно припухлость нарастает в течении нескольких часов, в редких случаях возможно нарастание припухлости до одних суток.
- Появление гематомы. Гематомой называют кровоизлияние в мягкие ткани. Степень выраженности гематомы, в первую очередь, зависит от типа поврежденного сосуда и силы нанесенного удара. Чаще всего у детей происходит разрыв мелких сосудов с пропитыванием кровью кожи и подкожно-жировой клетчатки. Внешне это имеет вид « синяка » .
- Нарушение функции. Имеется в виду ограничение активных движений, например, конечностями. Это связано с нарастанием отека и болевого синдрома на фоне травмы.
Разрыв
Разрывом, в отличии от ушиба, называют такое поражение мягких тканей, при котором происходит нарушением анатомической целостности.
Выделяют:
- Разрыв связок.
- Сухожилий.
- Мышц.
Разрывы связок сопровождаются сильной болью, отеком, а также появлением гематомы. Характерно также нарушение функции пораженного сустава. Разрывы мышц происходят реже. Такое повреждение обычно развивается при большом воздействии тяжести, сильном ударе по сокращенным мышцам, быстром сильном сокращении. Для разрыва мышц характерны различные симптомы, все зависит от степени разрыва. Как правило, у детей возникают неполные разрывы. У детей появляется мгновенная сильная боль, после чего характерно появление отечности и гематомы. Механизм формирования разрыва сухожилий схожий с механизмом разрыва мышц. При разрыве сухожилий дети жалуются на боль, отмечается конкретное место наибольшей болезненности в месте разрыва. Наиболее характерным симптомом, позволяющим отличить от других повреждений, является потеря функции мышцей, чье сухожилие повреждено.
Нередко травмы сопровождаются появлением ран. Более подробно с данной проблемой вы можете ознакомиться в нашей статье .
Первая помощь при травме у ребенка
- Успокоить малыша и занять удобное положение.
- Осмотреть место травмы, исключить вывихи, переломы.
- Приложить холод к месту травмы.
- Принять, по возможности, завышенное положение пораженной конечности.
- Смазать пораженную конечность мазью от ушибов. При выраженном болевом синдроме возможно назначение обезболивающих препаратов внутрь.
Какую лучше мазь использовать в зависимости от возраста, а также какая из них будет более эффективной рассмотрим далее.
Рейтинг детских мазей от ушибов
При выборе мази от ушибов необходимо учитывать возраст малыша, а также степень выраженности повреждений. Также очень важно обратить внимание на индивидуальную переносимость лекарственного средства.

При выборе мази обязательно учитывайте возраст малыша и степень повреждения.
Для снятия симптомов ушиба у детей используют такие мази:
- Спасатель . Допустимо применение у детей раннего возраста. Содержит в своем составе полезные природные компоненты, которые позволяют быстро снять боль и воспаление (эфирные масла, витамины, компоненты пчелиного воска и другое).
- Синяк-OFF . Также возможно применение у детей раннего возраста. Содержит в своем составе пентоксифиллин, а также экстракт медицинской пиявки. Является мазью от ушибов и синяков для детей.
- Гепариновая мазь . Содержит в своем составе гепарин, бензокаин и другие вещества. Обладает более сильным противовоспалительным и обезболивающим действием. Применяется у детей в возрасте от двух лет.
- Лиотон . Содержит в своем составе также гепарин.
- Долобене . Содержит в своем составе все тот же гепарин. Помимо гепарина, действующими веществами являются диметилсульфоксид, декспантенол. Диметилсульфоксид способствует более глубокому проникновению других веществ. Используется у детей старше 5 лет.
- Диклофенак . Название совпадает с действующим веществом. Довольно популярное средство, представляющее собой нестероидный противовоспалительный препарат. Является мазью от ушибов с обезболивающим для детей.
- Диклак . Действующим веществом диклака является диклофенак. Представляет собой нестероидный противовоспалительный препарат. Обладает хорошим обезболивающим действием. Применяется у детей старше 6 лет.
В подростковом возрасте возможно использование более широкого круга лекарств, в том числе и мазей от ушибов. Перечислим наиболее эффективные из них:
- Финалгон .
- Репарил-гель .
- Троксевазин .
Стоит отметить, что согревающие (местнораздражающие) мази используют не в первые часы после травмы, а спустя 3-4 суток. В первые часы предпочтение отдается обезболивающим и охлаждающим средствам.
Мазей от ушибов и растяжений для детей существует большое количество. Очень важно подобрать наиболее подходящее средство для вашего ребенка. Все зависит от вида травмы, а также от возраста пациента. Важно помнить, что мазь лечит не заболевание, а лишь симптом. Не занимайтесь самолечением, при возникновении травматических повреждений у малыша, обращайтесь к педиатру и травматологу.
Во время Великой Отечественной войны треть (а по некоторым данным — половина) всех смертей произошла из-за кровопотери. А ещё это основная причина гибели после ДТП: при разрыве крупных артерий человек может погибнуть в течение 10-15 минут. Поэтому на всякий случай вот вам инструкция: как быстро остановить кровь.
Виды кровотечений
Они бывают наружными и внутренними. Внутреннее можно узнать по следующим признакам:
- кровь из уха, носа, половых органов;
- рвота или кашель с кровью;
- кровоподтеки;
- раны черепа, грудной клетки или брюшной полости;
- боль в животе, сильное напряжение или спазм мышц брюшной стенки;
- наличие переломов;
- шоковое состояние: его выдают слабость, беспокойство, жажда, холодная кожа.

В таком случае следует немедленно вызвать скорую помощь. Внутреннее кровотечение нельзя остановить подручными способами.
Наружное же делится на:
- артериальное;
- венозное;
- капиллярное.
Если оно случается, человеку можно оказать первую помощь самостоятельно.
При повреждении капилляров много крови вы не потеряете. Чтобы остановить её, нужно:
- взять чистую марлю и обработать её в перекиси водорода. Если нет марли, можно использовать любую чистую ткань без ворсинок (на них скапливается много бактерий);
- наложить на кровоточащий участок;
- поверх марли положить слой ваты. Ни в коем случае не накладывайте вату на открытую рану: это может вызвать заражение крови;
- перевязать кровоточащее повреждение.
Как остановить венозное кровотечение:
Тут всё серьёзней: пациент может потерять большой объём крови. Самое опасное повреждение — это ранения шейных вен. Воздух может попасть в сосуды, а из сосудов — в сердце. В таких случаях возникает воздушная эмболия — смертельно опасное состояние. 
Для остановки венозного кровотечения нужно:
- наложить на повреждённый участок чистую марлю;
- поверх неё — неразвернутый бинт. Если нет бинта, можно сложить марлю в несколько раз и накрыть рану. В крайнем случае подойдёт чистый носовой платок. Это прижмёт концы поврежденных сосудов: если их сдавить, кровотечение прекращается.
Если нет возможности сделать давящую повязку, кровоточащее место нужно прижать пальцами. Только сначала помойте руки.
Как остановить артериальное кровотечение?
Это самый опасный вид: пациент с кровотечением из сонной, бедренной или подмышечной артерий может погибнуть за 3 минуты.
В таких ситуациях следует:
- немедленно заблокировать приток крови к раненому участку: придавить артерию пальцем выше места ранения;
- делать этот до тех пор, пока не подготовят и не наложат давящую повязку или жгут;
- жгут используют только в исключительных случаях: если ранено плечо или бедро, и если кровь бьёт фонтаном. Его нужно накладывать выше раны и только на одежду. Держать следует не более 1 часа зимой и 2 часов летом. Потом ослабить на 5—10 минут и наложить ещё раз чуть выше предыдущего места. Помните, при неправильном использовании жгут вызывает необратимые повреждения: если оставить его на долгое время, конечности просто отмирают. Нужно действовать максимально осторожно;
- если не нужен жгут и вы наложили повязку: раненое место покрывают слоем марли, чтобы не допустить повреждения кожи и нервов;
- пострадавшего нужно максимально быстро доставить в больницу.
Узнать, что делать, если вы подавились за новогодним столом, можно в новом выпуске программы «Жить Здорово».
Черепно-мозговые травмы занимают первое место среди всех травм (40%) и чаще всего случаются с людьми в возрасте 15–45 лет. Смертность среди мужчин в 3 раза выше, чем среди женщин. В крупных городах ежегодно из тысячи человек семеро получают черепно-мозговые травмы, при этом 10% погибают, не доехав до больницы. В случае легкой травмы инвалидами остаются 10% человек, в случае получения травмы средней степени тяжести — 60%, тяжелой — 100%.
Причины и виды черепно-мозговых травм
Комплекс повреждений головного мозга, его оболочек, костей черепа, мягких тканей лица и головы — это и есть черепно-мозговая травма (ЧМТ).
Чаще всего от черепно-мозговых травм страдают участники ДТП: водители, пассажиры общественного транспорта, сбитые автотранспортом пешеходы. На втором месте по частоте возникновения — бытовые травмы: случайные падения, удары. Далее идут травмы, полученные на производстве, и спортивные.
Молодые люди наиболее подвержены травмам в летний период — это так называемые криминальные травмы. Пожилые чаще получают ЧМТ зимой, и ведущей причиной становится падение с высоты роста.
Одним из первых классифицировать черепно-мозговые травмы предложил французский хирург и анатом 18 века Жан-Луи Пети. Сегодня существует несколько классификаций травм.
- по степени тяжести: легкая (сотрясение головного мозга, легкий ушиб), средняя (серьезный ушиб), тяжелая (ушиб головного мозга тяжелой степени, острое сдавление головного мозга). Для определения степени тяжести используют шкалу комы Глазго. Состояние пострадавшего оценивается от 3 до 15 баллов в зависимости от уровня спутанности сознания, способности открывать глаза, речевой и двигательной реакций;
- по типу: открытая (на голове имеются раны) и закрытая (отсутствуют нарушения кожных покровов головы);
- по виду повреждения: изолированная (повреждения затрагивают только череп), сочетанная (поврежден череп и другие органы и системы), комбинированная (травма получена не только механически, на организм также воздействовала лучевая, химическая энергия и пр.);
- по характеру повреждения:
- сотрясение (незначительное травмирование с обратимыми последствиями, характеризуется кратковременной потерей сознания — до 15 минут, большинству пострадавших госпитализация не требуется, после осмотра врач может назначить КТ или МРТ);
- ушиб (происходит нарушение мозговой ткани из-за удара мозга о стенку черепа, часто сопровождается кровоизлиянием);
- диффузное аксональное повреждение мозга (повреждаются аксоны — отростки нервных клеток, проводящие импульсы, страдает ствол мозга, в мозолистом теле мозга отмечаются микроскопические кровоизлияния; такое повреждение чаще всего происходит при ДТП — в момент резкого торможения или ускорения);
- сдавление (в полости черепа образуются гематомы, внутричерепное пространство сокращается, наблюдаются очаги размозжения; для спасения жизни человека требуется экстренное хирургическое вмешательство).
В основе классификации лежит диагностический принцип, на ее основании формулируется развернутый диагноз, в соответствии с которым назначается лечение.
Симптомы ЧМТ
Проявления черепно-мозговых травм зависят от характера повреждения.
Диагноз « сотрясение головного мозга » ставится на основе анамнеза. Обычно пострадавший сообщает, что случился удар головы, который сопровождался кратковременной потерей сознания и однократной рвотой. Тяжесть сотрясения определяется длительностью потери сознания — от 1 минуты до 20 минут. На момент осмотра больной находится в ясном состоянии, может жаловаться на головную боль. Никаких отклонений, кроме бледности кожи, обычно не выявляется. В редких случаях пострадавший не может вспомнить события, предшествующие травме. Если потери сознания не было, диагноз ставится как сомнительный. В течение двух недель после сотрясения головного мозга может наблюдаться слабость, повышенная утомляемость, потливость, раздражительность, нарушения сна. Если эти симптомы не исчезают длительное время, значит, стоит пересмотреть постановку диагноза.
При ушибе мозга легкой степен и пострадавший может потерять сознание на час, а после — жаловаться на головную боль, тошноту, рвоту. Отмечается подергивание глаз при взгляде в сторону, асимметрия рефлексов. Рентген может показать перелом костей свода черепа, в ликворе — примесь крови.
Ушиб головного мозга средней степени тяжести сопровождается потерей сознания на несколько часов, больной не помнит события, предшествующие травме, саму травму и произошедшее после нее, жалуется на головную боль и многократную рвоту. Могут отмечаться: нарушения артериального давления и пульса, лихорадка, озноб, болезненность мышц и суставов, судороги, расстройство зрения, неравномерная величина зрачков, нарушения речи. Инструментальные исследования показывают переломы свода или основания черепа, субарахноидальное кровоизлияние.
При ушибе головного мозга тяжелой степени пострадавший может потерять сознание на 1–2 недели. При этом у него выявляются грубые нарушения жизненно важных функций (частоты пульса, уровня давления, частоты и ритма дыхания, температуры). Движения глазных яблок раскоординированы, изменен мышечный тонус, нарушен процесс глотания, слабость в руках и ногах может доходить до судорог или паралича. Как правило, такое состояние — следствие переломов свода и основания черепа и внутричерепного кровоизлияния.
При диффузном аксональном повреждении мозга наступает длительная умеренная или глубокая кома. Ее продолжительность составляет от 3 до 13 дней. У большинства пострадавших наблюдается расстройство дыхательного ритма, различное расположение зрачков по горизонтали, непроизвольные движения зрачков, руки со свисающими кистями согнуты в локтях.
При сдавлении мозга могут наблюдаться две клинические картины. В первом случае отмечается «светлый период», во время которого пострадавший приходит в сознание, а затем медленно входит в состояние сопора, которое в целом похоже на оглушение и оцепенение. В другом случае больной сразу впадает в кому. Для каждого из состояний характерно неконтролируемое движение глаз, косоглазие и перекрестный паралич конечностей.
Длительное сдавление головы сопровождается отеком мягких тканей, достигающим максимума на 2–3 сутки после ее высвобождения. Пострадавший находится в психоэмоциональном напряжении, иногда — в состоянии истерики или амнезии. Отекшие веки, ослабевшее зрение или слепота, асимметричный отек лица, отсутствие чувствительности в области шеи и затылка. На компьютерной томографии виден отек, гематомы, переломы костей черепа, очаги ушиба мозга и размозжения.
Последствия и осложнения ЧМТ
После перенесения черепно-мозговой травмы многие становятся инвалидами из-за нарушения психики, движений, речи, памяти, посттравматической эпилепсии и прочих причин.
ЧМТ даже легкой степени сказывается на когнитивных функциях — пострадавший испытывает спутанность сознания и снижение умственных способностей. При более тяжелых травмах может диагностироваться амнезия, ухудшение зрения и слуха, речевых навыков и навыков глотания. В тяжелых случаях речь становится нечленораздельной или даже утрачивается полностью.
Нарушения моторики и функций опорно-двигательного аппарата выражаются в парезе или параличе конечностей, потере чувствительности тела, отсутствии координации. В случае тяжелых и среднетяжелых травм наблюдается недостаточность закрытия гортани , вследствие чего пища накапливается в глотке и проникает в дыхательные пути.
Некоторые перенесшие ЧМТ страдают от болевого синдрома — острого или хронического. Острый болевой синдром сохраняется в течение месяца после получения травмы и сопровождается головокружением, тошнотой, рвотой. Хроническая головная боль сопровождает человека на протяжении всей жизни после получения ЧМТ. Боль может быть резкой или тупой, пульсирующей или давящей, локализованной или отдающей, к примеру, в глаза. Приступы боли могут длиться от нескольких часов до нескольких дней, усиливаться в моменты эмоциональных или физических нагрузок.
Больные тяжело переживают ухудшение и утрату функций организма, частичную или полную потерю работоспособности, поэтому страдают от апатий, раздражительности, депрессий.
Лечение ЧМТ
Человеку, получившему черепно-мозговую травму, необходима врачебная помощь. До приезда скорой помощи больного надо уложить на спину или на бок (если он без сознания), на раны наложить повязку. Если рана открытая — обложить края раны бинтами, а затем наложить повязку.
Бригада скорой помощи забирает пострадавшего в отделение травматологии или в реанимацию. Там пациента осматривают, при необходимости делают рентген черепа, шеи, грудного и поясничного отделов позвоночника, грудной клетки, таза и конечностей, проводят УЗИ грудной клетки и брюшной полости, берут кровь и мочу на анализ. Также может быть назначено проведение ЭКГ. При отсутствии противопоказаний (состояния шока) делают КТ мозга. Затем больного осматривают травматолог, хирург и нейрохирург и ставят диагноз.
Невролог осматривает пациента каждые 4 часа и оценивает его состояние по шкале Глазго. При нарушении сознания пациенту показана интубация трахеи. Больному в состоянии сопора или комы назначают искусственную вентиляцию легких. Пациентам с гематомами и отеками мозга регулярно измеряют внутричерепное давление.
Пострадавшим назначают антисептическую, антибактериальную терапию. При необходимости — противосудорожные препараты, анальгетики, магнезию, глюкокортикоиды, седатики.
Пациенты с гематомой нуждаются в хирургическом вмешательстве. Промедление с операцией в течение первых четырех часов увеличивает риск летального исхода до 90%.
Прогноз восстановления при ЧМТ различной степени тяжести
В случае сотрясения мозга прогноз благоприятный при условии соблюдения пострадавшим рекомендаций лечащего врача. Полное восстановление трудоспособности отмечается у 90% больных с легкой ЧМТ. У 10% остаются нарушенными когнитивные функции, резкая смена настроений. Но и эти симптомы обычно проходят в течение 6–12 месяцев.
Прогноз при среднетяжелой и тяжелой формах ЧМТ осуществляется на основании количества баллов по шкале Глазго. Увеличение баллов говорит о положительной динамике и благоприятном исходе травмы.
У пострадавших с ЧМТ средней степени тяжести тоже удается достичь полного восстановления функций организма. Но зачастую остаются головные боли, гидроцефалия, вегетососудистая дисфункция, нарушения координации и прочие неврологические нарушения.
При тяжелой ЧМТ риск летального исхода увеличивается до 30–40%. Среди выживших почти стопроцентная инвалидизация. Ее причины — выраженные психические и речевые расстройства, эпилепсия, менингит, энцефалит, абсцессы мозга и пр.
Огромное значение в возвращении пациента к активной жизни играет комплекс реабилитационных мер, оказанных по отношению к нему после купирования острой фазы.
Направления реабилитации после черепно-мозговой травмы
Данные мировой статистики говорят о том, что 1 доллар, вложенный в реабилитацию сегодня, сэкономит 17 долларов на обеспечение жизни пострадавшего завтра. Реабилитацией после ЧМТ занимаются врач-невролог, врач-реабилитолог, физический терапевт, эрготерапевт, массажист, психолог, нейропсихолог, логопед и другие специалисты. Их деятельность, как правило, направлена на возвращение пациента к социально активной жизни. Работу по восстановлению организма пациента во многом определяет степень тяжести травмы. Так, при тяжелой травме усилия врачей направлены на восстановление функций дыхания и глотания, на улучшение работы органов малого таза. Также специалисты работают над восстановлением высших психических функций (восприятие, воображение, память, мышление, речь), которые могли быть утрачены.
Физическая терапия:
- Бобат-терапия подразумевает стимуляцию движений пациента за счет смены положений его тела: короткие мышцы растягиваются, слабые — укрепляются. Люди с ограничениями в движении получают возможность освоить новые движения и отточить разученные.
- Войта-терапия помогает связать мозговую деятельность и рефлекторные движения. Физический терапевт раздражает различные участки тела больного, тем самым побуждая его совершать определенные движения.
- Маллиган-терапия способствует снятию напряжения мышц и обезболиванию движений.
- Установка «Экзарта» — подвесные системы, при помощи которых можно снять болевой синдром и вернуть к работе атрофированные мышцы.
- Занятия на тренажерах. Показаны занятия на кардиотренажерах, тренажерах с биологически обратной связью, а также на стабилоплатформе — для тренировки координации движений.
Эрготерапия — направление реабилитации, которое помогает человеку адаптироваться к условиям окружающей обстановки. Эрготерапевт учит пациента обслуживать себя в быту, тем самым улучшая качество его жизни, позволяя вернуться не только к социальной жизни, но даже к работе.
Кинезиотейпирование — наложение специальных клейких лент на поврежденные мышцы и суставы. Кинезитерапия помогает уменьшить болевые ощущения и снять отечность, при этом не ограничивает движение.
Физиолечение:
- Лекарственный электрофорез сочетает введение в организм пострадавшего лекарственных средств с воздействием постоянного тока. Метод позволяет нормализовать состояние нервной системы, улучшить кровоснабжение тканей, снять воспаление.
- Лазеротерапия эффективно борется с болями, отеками тканей, оказывает противовоспалительное и репаративное действие.
- Иглорефлексотерапия позволяет уменьшить болевые ощущения. Данный метод входит в комплекс лечебных мероприятий при лечении парезов и оказывает общее психостимулирующее действие.
Медикаментозная терапия направлена на предотвращение гипоксии мозга, улучшение обменных процессов, восстановление активной умственной деятельности, нормализацию эмоционального фона человека.
После черепно-мозговых травм средней и тяжелой степени пострадавшим тяжело вернуться к привычному образу жизни или смириться с вынужденными переменами. Для того чтобы снизить риск развития серьезных осложнений после ЧМТ, необходимо следовать простым правилам: не отказываться от госпитализации, даже если кажется, что самочувствие в порядке, и не пренебрегать различными видами реабилитации, которые при комплексном подходе способны показать значительный результат.


Амелёхин Леонид Александрович Ответственный редактор
Если есть подозрение на ЧМТ, то ни в коем случае нельзя пытаться посадить пострадавшего или поднимать его. Нельзя оставлять его без присмотра и отказываться от медицинской помощи.
Переломы у детей: виды, особенности, лечение, восстановление и реабилитация детей после переломов

Травмы позвоночника: виды, лечение и последующая реабилитация

Реабилитация после инсульта: методы, программы и сроки восстановления
© 2020 АО «Аргументы и Факты» Генеральный директор Руслан Новиков. Главный редактор еженедельника «Аргументы и Факты» Игорь Черняк. Директор по развитию цифрового направления и новым медиа АиФ.ru Денис Халаимов. Шеф-редактор сайта АиФ.ru Владимир Шушкин.
Читайте также:

