Если краска для бровей попала в глаз
Опубликовано: 17.09.2024
На прямой трансляции, которую мы проводили на Youtube-канале Apteka.ru, врач-офтальмолог медицинского центра «Азбука здоровья» Татьяна Викторовна Кожевникова рассказала о том, что такое синдром сухого глаза и как с ним жить. Мы записали ее выступление для тех наших читателей, у кого нет времени на просмотр видео.
Синдром сухого глаза (сухой кератоконъюнктивит) — это многофакторное заболевание слезных органов и глазной поверхности, которое характеризуется сухостью, жжением, воспалением глаз и дискомфортом. ССГ может поражать только один глаз, а также возможны случаи, при которых на одном глазу он более выражен, чем на другом. Этот синдром возникает тогда, когда в силу каких-либо причин меняется количество и состав слезной жидкости.
Почему возникает этот синдром?
В норме объем слезной жидкости, находящейся в полости конъюнктивы, составляет 6-7 мл. Слезная пленка, предохраняющая глаз от внешней среды, состоит из водянистого, липидного (жирового - прим.ред.) и муцинового (слизистого - прим.ред) слоев. Ее толщина — всего 10 микрон, или одна сотая миллиметра. Синдром сухого глаза возникает из-за нарушения слезной пленки на поверхности глаз. Это может случиться из-за изменения состава слез, их недостаточного количества или быстрого высыхания.
Как диагностировать ССГ?
Люди обращаются к офтальмологу с разными жалобами, в первую очередь — на слезотечение, жжение, резь и боль в глазах, а также на раздражение и ощущение «песка» по утрам или вечерам. Все это совершенно не обязательно означает наличие именно ССГ: все эти симптомы могут быть вызваны другими болезнями, а ССГ может маскироваться под что-то еще. Поэтому, чтобы поставить точный диагноз и определить причину проблемы, врач должен взять пробы.
В первую очередь оценивается стабильность слезной пленки по Норну: врач закапывает в глаз пациента раствор флуоресцеина натрия, чтобы окрасить слезную жидкость, затем просит моргнуть один раз и ждет, пока слезная пленка разрушится. Если на разрушение слезной пленки требуется больше, чем через 10 секунд, то синдром сухого глаза отсутствует. Если меньше, то проводится вторая проба - на этот раз по Ширмеру. В этом случае оценивается количество слез, выделяемых за 5 минут. Если их больше 15 мл, то это значит, что слезы испаряются слишком быстро, если меньше — то их недостаточно. Пробу Норна можно сделать в большинстве частных офтальмологических клиник.
Что приводит к ССГ?
К синдрому сухого глаза может приводить целый ряд других болезней:
- заболевания соединительной ткани (первичный и вторичный синдром Съегрена, ревматоидный артрит, системная красная волчанка, узелковый периартрериит, склеродермия),
- заболевания гемопоэтической и ретикулоэндотелиальной систем (ревматоидный артрит, сочетанный со спленомегалией и нейтропенией, аутоиммунный процесс отторжения трансплантата костного мозга, гемолитическая анемия, хронический гепатит, первичный билиарный цирроз),
- эндокринные дисфункции (перименопауза, эндокринная и тиреотоксическая офтальмопатия, сахарный диабет),
- заболевания кожи и слизистых оболочек (пемфигус и рубцующий пемфигоид, токсический эпидермальный некролиз, эксфолиативный и герпетический дерматит).
Есть ли другие причины?
К синдрому сухого глаза могут приводить и другие причины. Вот самые распространенные из них:
- возраст: с возрастом уменьшается количество слезной жидкости, меняется ее состав, и поэтому она хуже увлажняет глаз;
- использование электронных устройств: концентрируясь на чем-либо, человек в три раза меньше моргает (4-5 раза вместо 15-17), из-за слезная пленка на его глазах высыхает;
- краска и лакокрасочные покрытия на мебели;
- отопление и кондиционеры: из-за них воздух в помещении может стать сухим;
- загазованность воздуха, курение;
- применение медикаментов, способных нарушить слезообмен: антидепрессантов, холинолитиков, оральных контрацептивов, некоторых антигистаминных глазных капель, препаратов для снижения глазного давления и др.
- операции, сопровождающиеся нанесением разрезов на роговицу и конъюнктиву, кеторефрационные операции;
- контактные линзы: они разделяют слезную жидкость на две части, и в результате меньше слез попадает на сам глаз (также они могут повредить роговицу);
- заболевания век, повреждения век и роговицы.
У кого он может возникнуть?
По разным источникам, синдром сухого глаза возникает у 17%-25% жителей. Больше к возникновению ССГ склонны пожилые люди, женщины после 40 лет, а также дети, поскольку они много времени проводят за телефонами или планшетами. Самый ранний случай возникновения ССГ зафиксирован у ребенка пяти лет. У большинства пациентов наблюдается легкая и умеренная формы этого синдрома.
Как его вылечить?
Существует множество препаратов для лечения синдрома сухого глаза. В первую очередь, это препараты «искусственной слезы». Они имеют множество форм: препараты низкой вязкости, средней вязкости, с трансформационным эффектом, гели и особо вязкие препараты.
Также есть метаболические препараты, направленные на восстановление роговицы. Как правило, подходящий препарат пациенту подбирает врач после консультации, учитывая симптомы и сопутствующие инфекции. Нередко на первом приеме врач назначает препарат против бактериальной инфекции, а на втором — уточняет схему лечения ССГ.
Также вместе с каплями можно использовать витаминные комплексы с ω−3 жирными кислотами, сбалансированно питаться, есть жирную рыбу, злаковые и бобовые.
Как правило, синдром сухого глаза остается навсегда, но можно купировать симптомы препаратами и гигиеной работы с компьютером. Однако, если синдром был вызван приемом других препаратов, то после их смены он может исчезнуть.
Если лекарства не помогают, то можно использовать другие способы: стимулирование слезопродукции, обтурацию (закупорку) слезоотводящих путей и даже пересадку слюнных желез в конъюнктивальную полость.
Как избежать ССГ?
К сожалению, способов предотвратить ССГ нет. Тем не менее, можно использовать увлажнители воздуха в течение дня, регулировать время нахождения за компьютером, давать отдых глазам, не тереть их руками. Также необходимо соблюдать правила ношения контактных линз, использовать слезозаместительную терапию после рефракционных операций и болезней глаз, например, конъюнктивитов.
Мы рекомендуем вам внимательно относиться к своему здоровью и при появлении признаков болезней глаз сразу же обращаться к врачу.

Глаза человека – нежный, хрупкий и чувствительный орган.
Слизистая оболочка глаза высоко восприимчива к любым инородным раздражителям, веществам.
Попадание краски в глаз – неприятная и даже опасная проблема. Сопровождается ощутимым дискомфортом, грозит серьезными зрительными осложнениями.
Какие действия предпринять, если в глаза попала строительная или косметическая краска? Будем разбираться в статье.
В глаз попала краска: характерная симптоматика

В результате их контакта с глазным яблоком может развиться ожог слизистой оболочки разной степени тяжести.
Строительные ЛКМ

Если в составе вещества нет фенола, серьезной опасности для зрения нет.
При попадании водоэмульсионной или акриловой краски, появляется легкое покраснение, терпимое жжение. Симптомы уходят сразу после промывания.
Фенол в составе делает краску ядовитой. Это токсичный элемент, который может вызвать губительный химический ожог.

- сильное жжение в области слизистой (глаза «выедает»);
- жгучая, непереносимая боль;
- слезотечение и светобоязнь.
При любом контакте с фенолом, у человека может начаться выраженная аллергическая реакция, сопровождаемая слабостью, бледностью, понижением давления, появлением судорожного синдрома.
При попадании краски в глаза запрещено их тереть, чесать, прикладывать лед – это усугубит состояние и дополнительно травмирует слизистую.
Краска для волос

Опасность для глаз несет аммиачный красящий состав.
Аммиак – химическое бесцветное соединение, обладает специфическим резким запахом.
Попадание в глаза краски для волос, в составе которой есть аммиак, крайне опасно для глаз.
Симптомы зависят от количества и времени воздействия на слизистую органа.
- Сильный дискомфорт.
- Болезненность, жжение, пощипывание.
- Зуд, покраснение, раздражение век.
- Повышенное слезоотделение, непереносимость света.

Для ресниц
Такой красящий состав имеет обычно мягкий, безопасный состав.

При попадании в глаза появляется легкий дискомфорт: небольшое жжение, покраснение, пощипывание.
Убирают остатки вещества с глаза влажным ватным диском. После этой процедуры симптомы должны полностью исчезнуть.
Первая помощь в домашних условиях

Это промывание – чайный компресс – глазные капли для дезинфекции – осмотр офтальмолога.
Взрослому
Первое обязательное действие – промывание. Подойдет чистая вода комнатной температуры. Краска вязкая, поэтому вымывать ее с глаза нужно как можно быстрее.
Продолжительность процедуры – 10-20 минут или до приезда врача.
Затем следует сделать компресс из чая. Он остановит воспалительные процессы.

Далее показана дезинфекция. В глаз закапать любые капли с антибактериальным эффектом – Альбуцид, Левомицетин, Тобрекс, Колбиоцин или аналоги.
Вместо капель на веко можно наложить и немного глазного геля – Офтагель, Корнерегель.
При попадании любого ЛКМ в глаз необходима консультация специалиста.

Окулист осмотрит глаз, выяснит степень поражения и назначит дальнейшую терапию при необходимости.
Ребенку
Алгоритм первой помощи идентичен для детей и взрослых. Единственная разница – в антисептических каплях для обработки глаза.
Детям разрешен Альбуцид (допускается использование с рождения), Тобрекс, Левомицетин 0,25%, Витабакт, Ципролет.
Когда обращаться за помощью в больницу?

Если в составе не было агрессивных химических соединений, но дискомфорт сохраняется на протяжении 3-4 часов, боль не утихает, покраснение становится ярче, появляется отек – это поводы для экстренного обращения за помощью.
Какие бывают последствия?

В первые часы и дни после контакта слизистой и красящего элемента могут развиться первичные осложнения.
Это конъюнктивит, помутнение хрусталика, воспаление, перфорация роговицы.
Через несколько дней или недель, есть риск появления вторичных осложнений:
- глаукома или катаракта;
- рубцы на конъюнктиве;
- язвы роговицы;
- фтизис (высыхание глаза).

Последующее лечение после оказания первой помощи
Необходимость и содержание дальнейшей терапии определяет офтальмолог. В домашних условиях допускается только оказать первую помощь по алгоритму.
Если химические вещества в составе краски оказали губительное действие, назначаются следующие процедуры.

- Местное воздействие.
Удаление остатков вещества со слизистой. - Прием антибиотиков для профилактики инфицирования (капли Ципрофлоксацин, мазь Левомицетин).
- Циклоплегические препараты.
Цель – купирование боли и профилактика рубцевания. Чаще всего используют раствор Атропина. - Заменитель слезной жидкости (Лакрисин).
- Средства для понижениявнутриглазного давления (Тимолол).
- Витамины, цитраты для улучшения обмена кальция в пострадавшем глазе.

Итоги и выводы

- Любая краска – жидкое и вязкое вещество, содержащее массу химических соединений.
- При попадании краски в глаза появляется зуд, жжение и покраснение, в тяжелых случаях – боль, рези, светобоязнь.
- Первую помощь оказывают незамедлительно.
Она включает обильное промывание теплой или прохладной водой.
Также можно сделать чайный компресс или закапать глаза антибактериальными каплями. - В любом случае обязателен осмотр у окулиста.
Только специалист определяет тяжесть поражения и дальнейшие действия.
Полезное видео
Из данного видео вы узнаете, как правильно промывать глаза:
- Время чтения статьи: 2 минуты
Прежде чем использовать средства по уходу за кожей лица проконсультируйтесь с врачом.
Записаться на бесплатную консультацию
Причины проблемы:
- Мимические – это морщины, которые появляются из–за привычки прищуривать глаза и сморщивать лоб. Смех вызывает сокращение мышц лица и тем самым вызывает образование морщин;
- Заболевания;
- Воздействие прямых солнечных лучей;
- Перепады температуры воздуха;
- Возрастные изменения;
- Алкогольная и наркотическая зависимости;
- Чрезмерное использование пудры сушит кожу и способствует образованию морщин;
- Привычка щуриться приведет к появлению мимических морщин вокруг глаз.
Как избавиться от морщин под глазами:
Ботокс. Это популярный и востребованный метод, которые позволяет эффективно бороться с дефектами кожи. Инъекции дают качественное расслабление мышц;
Внутрикожные наполнители – филлеры. Они используются для коррекции статических морщин и проблем с кожей в результате сильной потери веса или возрастных изменений;
Лазерная шлифовка применяется в случаях, когда кожные проблемы возникли в результате воздействия солнца, курения или алкоголя, а также возрастных изменений. Наиболее эффективным считается лазер «Fraxel»;
Микродермабразия и дермабразия. Они предполагают удаление испорченной кожи;
Блефаропластика применяется при борьбе со складками на веках и мешками под глазами. Если у вас такие проблем, то вышеперечисленные методики не принесут желаемого результата. Только оперативное вмешательство позволит удалить ненужные складки и мешки под глазами.
Решение проблемы в домашних условиях
Крема и сыворотки
Гепариновая мазь. Это лекарственный препарат, который разжижает кровь. Длительное применение дает омолаживающий эффект. Используется в качестве противовоспалительного средства, которое позволяет снять отечность лица и выровнять небольшие морщинки;
Сыворотки и крема. Если ситуация с кожей запущена и морщины стали глубокими, то вам лучше всего подойдут средства на основе ретиноидов (витамина «A»). Если морщины только начали появляться, то вам подойдут профилактические средства на основе ретинола;
Сыворотка с витамином «C». Витамин «C» очень важен в формировании коллагена и регенерации тканей. Такие средства помогут избавиться от начальных проблем с кожей и восстановить ее структуру;
Гиалуроновая кислота эффективно борется с проблемами кожи вокруг глаз, повышает ее упругость и увеличивает толщину истонченного кожного покрова. Эффективность средств зависит от производителя, концентрации и вашего состояния.
Массаж
Массаж является уникальным методом, который позволяет уменьшить морщины. Во время процедуры рекомендуется использовать специальные масла и травы, которые увлажняют и расслабляют кожу. Делать массаж необходимо легкими движениями, пока масло не впитается в кожу. Это просто и эффективный способ надолго сохранить кожу молодой и здоровой. Делать его следует ежедневно по несколько минут.
Маски
Чтобы уменьшить морщины достаточно делать маски дома. Процедуры проводить 3 раза в неделю. Перед началом следует тщательно вымыть лицо, а затем нанести маску и оставить ее на полчаса. Затем смыть ее остатки и умыться теплой водой. Кожа лица будет расслаблена.
Народные средства
- Оливковое масло следует нанести на кожу вокруг глаз и сделать мягкий массаж с помощью круговых движений;
- Масло виноградных косточек отлично помогает тем, кто страдает от сухости. Оно питается и увлажняет, а также сохраняет молодость. Риск образования морщин заметно снижается, а кожа выглядит молодой и здоровой;
- Витамин «E» популярен и известен своими эффективными свойствами. С его помощью можно сгладить существующие морщинки и предупредить возникновение новых. Для этого его можно использовать как самостоятельное средство или совместно с облепиховым маслом. Маски делать ежедневно вечером в течение 15 минут;
- Огурец является известным методом и практически каждый мужчина видел свою любимую с огурцами на лице. Огурец следует порезать тонкими дольками и положить на глаза на 15 минут. Он поможет убрать припухлость под глазами и уменьшить морщины;
- Кокосовое масло эффективно борется с имеющимися морщинами и не дает появиться новым. Его необходимо наносить на кожу вокруг глаз круговыми мягкими движениями. Делать массаж можно ежедневно, а эффект появится уже через 2 недели;
- Лимонный сок. Наносить следует ежедневно по 2 раза на кожу под глазами. Делать это необходимо очень аккуратно, чтобы сок не попал в глаза. Со временем вы увидите, что кожа стала гладкой, а морщины заметно уменьшились.
Что делать, чтобы избежать появления морщин?
Соблюдать режим сна и отдыха;
Отказаться от вредных привычек: алкоголь, курение;
Выбирать для сна удобную ортопедическую подушку. Если подушка очень высокая, то нарушается венозный отток в коже век и появляются мешочки под глазами. Оптимальным вариантом будет тонкая подушка или специальный валик;
После пробуждения не тереть глаза руками. Лучше протереть всю кожу лица травяной настойкой, в состав которой входит: ромашка, мята и зверобой. Потом обработайте кожу увлажняющим кремом, и вы увидите, что сонливость ушла, а кожа выглядит здоровой;
Не читать при плохом освещении и во время движения транспорта;
Ежедневно делать маски и легкий массаж для лица.
Если тщательно следить за своим здоровьем и ухаживать за кожей, то вы ее сохраните молодой и красивой на долгие годы.

Записаться на бесплатную консультацию
Доля травм превышает 10% в структуре заболеваний глаз. В 90% случаев повреждения глаз — это микротравмы и травмы тупым предметом, в 8% — ожоги, 2% — проникающие ранения с органическим повреждением глазных структур. Проникающие ранения требуют срочной врачебной помощи, которую проводят в стационаре. При незначительных травмах и легких степенях ожогов пострадавшему можно рекомендовать средства аптечного ассортимента.
Виды травм
Микротравмы вызывают микрочастицы металла, песка, растений, ворсинки тканей, которые попадают в глаз. Даже упавшая ресничка, тем более покрытая мощным слоем туши, способна травмировать роговицу и склеру глаза. Мушка залетела в глаз — также причина микротравмы. Укус насекомого в такой ситуации осложняет положение, т. к. часто к микротравме присоединяется аллергическая реакция.
Сухой глаз или аллергия?
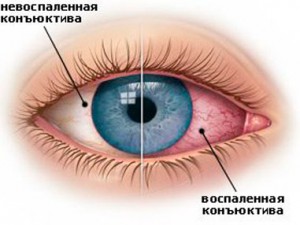
Тупая травма глаза — повреждение глазных структур от нанесения удара тупым предметом: кулаком или пробкой от бутылки. Тупая травма может привести к контузии глазного яблока. Контузия — комплекс морфологических изменений в тканях под воздействием гидродинамической волны, которая образуется при резком сотрясении глазного яблока во время удара.
Ожоги глаз бывают термическими, химическими и лучевыми. Термический ожог возникает при воздействии на ткани глаза высокой температуры воздуха, расплавленного металла, пара, кипящей воды и жира, пламени. Химический ожог возникает при контакте глаза с кислотами, щелочами и другими химическими реагентами. Лучевой ожог можно получить при взаимодействии глаз с ультрафиолетовыми, инфракрасными лучами, ионизирующим излучением.
«Болезнь сварщиков» и «снежная болезнь» — типичные примеры ожога глаз ультрафиолетовым излучением. В первом случае ожог возникает у человека, который смотрит на электросварку и при этом не использует защитную маску. Во втором случае рискуют любители кататься на лыжах высоко в горах. У них травму глаза могут предотвратить защитные очки со светофильтрами. Инфракрасный ожог возникает у тех, кто без специальной защиты глаз наблюдает за солнечным затмением.
Симптомы повреждений
Микротравмы вызывают дискомфорт: жжение в области глаз, покалывание, ощущение инородного тела или песка в глазу, боль. Может возникнуть обильное слезотечение — так глаз пытается самостоятельно избавиться от повреждающего агента, смыть его с поверхности роговицы. Реже пациенты отмечают повышенную чувствительность к свету или блефароспазм — неконтролируемое сокращение круговых мышц века.
Тупая травма глаза приводит к значительному отеку и подкожным кровоизлияниям век. Глазная щель сужается вплоть до полного закрытия. При ушибе век одного глаза подкожное кровоизлияние может распространиться через переносье на веки второго, не пострадавшего от удара. При контузии век часто возникают кровоизлияния под конъюнктиву и развивается отек этой оболочки глаза. На роговице появляются эрозии. Глаза краснеют, появляется туман, быстро нарастает боль, возникают светобоязнь и блефароспазм.
Термический ожог вызывает гиперемию и отек пораженного участка кожи век и конъюнктивы, образуются эрозии роговицы. При ожоге ультрафиолетовыми или инфракрасными лучами глаза краснеют, зрение затуманивается, возникает и быстро нарастает боль, появляются светобоязнь и блефароспазм.
Проявления легкого химического ожога средствами бытовой химии или пищевыми кислотами — слезотечение, гиперемия и отек роговицы. Если в глаз попала концентрированная кислота или щелочь, последствия для тканевых структур становятся катастрофическими и требуют медицинской помощи в стационаре.
Рекомендуем обучение по теме:
Профессиональное консультирование при отпуске офтальмологических лекарственных средств
Первая помощь
При микротравме в первую очередь нужно удалить из глаза чужеродные микрочастицы. Для этого иногда бывает достаточно часто поморгать. Нельзя тереть травмированный глаз или давить на него, т. к. это усилит повреждение тканей. Чтобы удалить микрочастицы, можно использовать стерильную салфетку. Бумажный платок, ватный диск, ватные палочки для этих целей непригодны, они занесут в пораженный глаз частички бумаги или ваты. Носовой платок из кармана — источник микроорганизмов, которые будут вольготно чувствовать себя в поврежденных тканях глаза.
Стерильная салфетка поможет, если микрочастицу видно глазом. Более мелкие травмирующие агенты лучше вымыть стерильной жидкостью. Для этих целей пригодны стерильные офтальмологические растворы (Хило-Комод, Визин Чистая слеза, средства линии Систейн), глазные капли с антибактериальным действием или раствор искусственной слезы. Продолжительность ирригации глазных структур должна составлять 10–15 минут. Во время промывания необходимо вывернуть веки и промыть слезные пути. 
Промывание в течение 10–15 минут — обязательный компонент первой помощи при ожогах глаза. При химическом ожоге продолжительность ирригации нужно увеличить до 15–30 минут. Если известен химический агент, то можно заменить нейтральные растворы безопасными нейтрализаторами. Когда в глаз попало щелочное моющее средство, промывать лучше 2%-ным раствором борной кислоты. Если в глаз попали брызги столового уксуса, рекомендую промыть глаз 2%-ным раствором гидрокарбоната натрия.
В первые минуты после тупой травмы показан холод. На область глаза через несколько слоев марли или носовой платок нужно наложить лед. Это уменьшит распространение гематомы век, субконъюнктивальных кровоизлияний и кровоизлияний в полости и оболочки глазного яблока. Внутрь принимают кровоостанавливающие препараты Аскорутин, Викасол и др. На веки можно наложить мази или гели с гепарином, чтобы ускорить рассасывание гематомы.
Раздражение и аллергические реакции
Даже легкая травма глаза приводит к отеку глазных структур, вызывает раздражение. В аптеке достаточно кератопротекторных средств безрецептурного отпуска для решения проблемы.
Кератопротекторы образуют на поверхности роговицы защитную пленку гидрофильных полимеров, которые удерживают воду и улучшают питание роговицы и конъюнктивы. Ряд кератопротекторов зарегистрирован в России как медизделия. Таковыми считаются офтальмологические растворы Хило-Комод®, Визин® Чистая Слеза, Систейн® Баланс, Офтолик®, а также гели Корнерегель® и Систейн®.
В группу кератопротекторов входят безрецептурные лекарственные препараты гипромеллозы (Искусственная слеза, Дефислёз), гипромеллозы в сочетании с декстраном (Слеза натуральная, Слезин), сульфатированных гликозаминогликанов (Баралпан) в виде глазных капель. Кератопротекторный эффект оказывают глазные гели карбомера: лекарственные препараты Офтагель, Видисик, Лакропос. Их можно отпускать без рецепта. Глазной гель Солкосерил, который стимулирует репарацию тканей глаза, сотрудники аптек должны отпускать по рецепту.
Если человек склонен к аллергическим реакциям, в глаз лучше закапать капли с блокатором H1-гистаминовых рецепторов дифенилгидрамином (Офтальмоферон), которые можно отпустить без рецепта. Если врач решит, что пациенту требуется другое противоаллергическое средство, он назначит препарат кромоглициевой кислоты (Оптивэлл, КромоГЕКСАЛ®, Лекролин®, Диполькром®) или левокабастина (Визин® Алерджи). Препараты тетризолина (Визин® Классический, Монтевизин®, ВизОптик, Октилия) оказывают сосудосуживающее действие и уменьшают гиперемию конъюнктивы. Сперсаллерг, помимо тетризолина, содержит антагонист Н1-гистаминовых рецепторов антазолин, поэтому снимает аллергический компонент поражения глаз. Эти препараты тетризолина выпускаются в виде глазных капель, отпускаются без рецепта.
Воспаление и инфекция
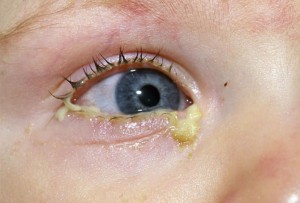
Чтобы предотвратить инфекцию, фармацевты вправе рекомендовать безрецептурные препараты с антисептическим действием. Ассортимент таких препаратов в виде глазных капель невелик: сульфацетамид (Альбуцид, Сульфацил-натрия), пиклоксидин (Бактовит), цинка сульфат борная кислота (Авитар®). Также можно рекомендовать 1%-ную тетрациклиновую глазную мазь.
В зоне врачебных назначений глазные капли с антибиотиками, условия отпуска — по рецепту. В состав входят фторхинолоновые антибиотики офлоксацин (Флоксал, Данцил), левофлоксацин (Сигницеф, Офтавикс), ципрофлоксацин (Роцип, Ципролет, Ципромед), моксифлоксацин (Вигамокс). Также врач может назначить глазную мазь с офлоксацином (Флоксал). Эти препараты применяют, если травма привела к бактериальным осложнениям.
Комбинации антибиотика с гидрокортикостероидом врачи назначают, чтобы устранить воспаление. В комбинации входят ципрофлоксацин дексаметазон (Комбинил Дуо), тобрамицин дексаметазон (Тобрадекс, Тобразон), неомицин полимиксин дексаметазон (Макситрол) и т. д. Глазные капли с местным антисептиком мирамистином (Окомистин) также подлежат отпуску по рецепту врача. Для снятия воспаления применяют и глазные капли с НПВС, которые подлежат отпуску по рецепту. Врачи назначают препараты, которые содержат кетотифен (Дальтифэн), диклофенак (Диклофенаклонг, Дикло-Ф), индометацин (Индоколлир), кеторолак (Кетадроп®, Акьюлар ЛС).
Миноксидил – популярный препарат, который привыкли назначать при выпадении волос. Однако, это не единственный эффективный и не самый безопасный способ борьбы с алопецией. Чем опасен миноксидил и чем его можно заменить? Расскажем в этой статье.
Что такое миноксидил?
Миноксидил – это сосудорасширяющий гипотензивный препарат, побочным действием которого является стимуляция роста волос. Причем изначально этот препарат был создан для лечения язвы желудка, для чего оказался бесполезным, но проявились его сосудорасширяющие свойства. Как следствие его начали использовать для понижения давления, в ходе чего обнаружился следующий побочный эффект – рост волос. При этом механизм, посредством которого миноксидил влияет на рост волос, до конца не известен и не изучен. Предположительно, эффект достигается за счет расширения кровеносных сосудов, что способствует увеличению доступа крови, кислорода и питательных веществ в волосяные луковицы. Получив питание и кислород, фолликулы начинают работать активнее, производя более крепкий и толстый волос.
Почему миноксидил так популярен?

Миноксидил стал уже традиционным средством, которое назначают во всем мире для лечения алопеции, особенно – андрогенетической (АГА). Назначают, несмотря на его многочисленные противопоказания и побочные эффекты, которые миноксидил имеет как любой лекарственный препарат. Дело в том, что долгое время не было альтернативы – миноксидил был практически единственным препаратом, который давал эффект. К нему привыкли и врачи, и пациенты. На сегодняшний день появились не менее эффективные и при этом безвредные средства, о чем говорят все продвинутые трихологи. Но сила привычки в совокупности с «миноксидиловым» бизнесом порой не дает обычным потребителям возможности узнать правду.
При этом сам факт того, что миноксидил назначают «всем подряд», вне зависимости от пола и причин выпадения, уже должно настораживать. Ведь не существует универсальной терапии, например, сердечно-сосудистых или бактериальных заболеваний – лечение всегда подбирается индивидуально и, как правило, является комплексным.
Противопоказания для использования миноксидила:
- Хронические заболевания кровеносной системы;
- Кожные заболевания в острой форме;
- Инфекционные заболевания;
- Опухоли (препарат не вызывает рост новообразований, но повышает риск их метастазирования);
- Открытые раны (порезы, ссадины), язвы, ожоги на коже головы;
- Беременность и период лактации;
- Возраст до 18 и старше 65 лет.
Чем опасен миноксидил?
Во-первых, побочными действиями:
- Головные боли;
- Головокружения;
- Учащенное сердцебиение, боли в сердце;
- Нежелательный рост волос на лице;
- Раздражение кожи головы, жжение, сухость, стянутость;
- При сухом типе кожи головы – возможны себорея и перхоть;
- Отеки рук и ног;
- Редко - аллергические реакции.
Также владельцем домашних животных важно знать, что миноксидил крайне токсичен для кошек и при контакте вызывает отравление вплоть до летального исхода.
Во-вторых, это привыкание и ярко выраженный синдром отмены.
Главная опасность миноксидила кроется в том, что со временем – через 2-3 года систематического применения – капилляры, которые исправно расширялись под действием миноксидила все эти годы, перестают расширяться и становятся больше не чувствительны к действию компонентов миноксидила. Луковицы, привыкшие за это время получать обильное питание, перестают его получать, и начинается интенсивное выпадение. По этой причине появляются все более высокие дозировки миноксидила: в 80-е это было 2%, в 90-е появился миноксидил 5%, сейчас доходит до 15%. Чем больше дозировка – тем больше побочных действий. К тому же в препараты с миноксидилом начинают добавлять различные сильнодействующие вещества, в том числе гормоны, чтобы как-то сохранить его эффект для тех, кто пользуется миноксидилом давно. Вы становитесь «заложником» миноксидила – вам приходится использовать его постоянно и постоянно увеличивать дозировку.
Миноксидил – это препарат, которым нужно пользоваться очень долго, либо, в случае ярко выраженной АГА у мужчин, – пожизненно. И если миноксидил вызывает у вас побочные эффекты, то это становится либо опасным, либо вовсе невозможным.
Как «слезть» с миноксидила?
Если вы используете миноксидил недавно и не каждый день (2-3 раза в неделю или хотя бы через день), то вам следует постепенно переходить на безопасную частоту применения – 1 раз в 7-10 дней.
Если же вы систематически применяете миноксидил уже более года, то процесс отвыкания займет не менее 2-3 месяцев. Трихологи рекомендуют следующую схему:
В течение первых 2-3 недель переходим с ежедневного применения миноксидиа на использование через день и наблюдаем. Если выпадение волос не увеличивается – то переходим к следующему этапу. Если же выпадение усиливается, добавляем другие средства: витаминные комплексы (внутрь), лосьоны и сыворотки без миноксидила (наружно);
Следующие 2-3 недели используем миноксидил с частотой 1-2 раза в неделю.
За следующие 2-3 недели наша задача перейти к графику применения 1 раз в 7-10 дней.
Сразу отметим, что очень часто «слезть» с миноксидила самостоятельно не получается, и лучше воспользоваться помощью специалиста.
Как распознать миноксидил?
Сегодня средства с миноксидилом выпускают различные производители под разными названиями. Поэтому будьте внимательны и читайте состав на этикетке – ищите действующее вещество «minoxidil». Такие средства разрешено продавать только в аптеках – вы не встретите их в косметических магазинах. Однако существует популярный аналог миноксидила – аминексил (облегченная версия миноксидила). Его разрешено включать в состав косметических средств и поэтому можно купить где угодно. Но по своим недостаткам он схож с миноксидилом, поэтому нужно внимательно изучать состав при покупке даже косметических средств против выпадения. Аминексил обозначается как «aminexil».
Эффективная и безопасная альтернатива
Миноксидил, помимо своих недостатков, помогает не всем. Поэтому, даже если вы решились на использование миноксидила, не стоит выбирать его как монотерапию. Лечение выпадения волос всегда должно быть комплексным, и если в нем и будет присутствовать миноксидил, используйте его не чаще 1 раза в 7-10 дней.
Терапия должна быть разнонаправленной. Она может включать в себя и прием витаминных комплексов, и косметологические процедуры, и использование наружных средств на основе витаминов, аминокислот, растительных экстрактов, пептидов.
Какой набор средств поможет именно вам? На этот вопрос ответит только грамотный врач-трихолог. Он же, при необходимости, может назначить вам консультации с другими специалистами, если, например, выпадение связано с нарушением кровообращения из-за шейного остеохондроза либо гормональным дисбалансом.
Также следует понимать, что миноксидил может повлиять только на одну причину выпадения волос – ухудшение местного кровообращения. При этом потеря объема может быть связана и с другими факторами:
- дефицитом питательных веществ;
- действием гормона дигидротестостерона (ДГТ), вызывающего дистрофию волосяных луковиц при АГА;
- низкими темпами либо отсутствием роста новых волос.
Современные средства борьбы с выпадением влияют сразу на все эти причины, помогая и улучшить местный кровоток, и напитать корни необходимыми веществами, и блокировать ДГТ, а также стимулировать рост новых волос с помощью безопасных факторов роста. К таким средствам относятся сыворотки на основе пептидов, витаминов и растительных экстрактов. При этом они не имеют побочных действий, противопоказаний, синдрома отмены и не вызывают привыкания. Сыворотки с пептидами являются достойной и безопасной альтернативой средствам с миноксидилом и его аналогами, поэтому сегодня уже нет необходимости мириться с недостатками миноксидила.
Читайте также:

