Могут ли при миоме выпадать волосы
Опубликовано: 17.09.2024
Последнее обновление: 04.06.2020
Содержание статьи
- Симптомы и признаки
- Причины
- Общие признаки гормональных нарушений
- Миома матки после и до беременности
- Диагностика миомы матки
- Лечение миомы матки
Сегодня с диагнозом «миома матки» сталкивается каждая пятая женщина в возрасте после 40 лет. Многих диагноз откровенно пугает, ведь не совсем понятно, что дальше делать, как ухаживать за собой и как исключить перерождение опухоли в злокачественную. Для того, чтобы систематизировать имеющуюся информацию и предложить варианты решения деликатной проблемы, следует подробно разобраться.

Что делать при миоме матки?
Миома матки — симптомы и признаки
Миомой матки называют доброкачественную опухоль, которая формируется из мышечной ткани.[1] Обнаружить такую болезнь можно и у совсем молодой девушки, и у женщины пожилого возраста. При этом, чем старше пациент, тем больше вероятность развития заболевания. В зоне повышенного риска находятся женщины в возрасте 35-45 лет.
Дисфункция гормонального фона — это следствие различных патологий эндокринной и нейрорегуляционной систем. Вырабатываемые железами биологически активные вещества являются основными регуляторами всех обменных процессов в теле. Именно гормоны являются залогом стабильного здоровья и крепкого иммунитета. Благодаря им организм соответствует биологическому возрасту. Но даже незначительный сбой в работе желез способен полностью разбалансировать все жизненно важные системы и стать причиной развития сложных заболеваний.

Изменения гормонального фона могут стать причиной проблем
Причиной избытка таких биологически активных веществ и возможных осложнений миомы матки могут стать воспалительные процессы и нарушение иммунного статуса. Развивается миома матки при климаксе также на фоне гормонального «затухания» организма. Симптомы матки при климаксе схожи с симптоматикой ранневозрастных проявлений опухолевого заболевания.

Клинические проявления при заболевании
Причины миомы матки
Основные причины, провоцирующие развитие миомы матки помимо гормональных нарушений:
- хроническая ановуляция;
- избыточный вес;
- воспалительный процесс;
- осложнения после абортов и выскабливания;
- генетическая предрасположенность.
Общие признаки гормональных нарушений
Существует ряд симптомов, которые не свидетельствуют о развитии маточной миомы, но предшествуют возникновению заболевания. Некоторые из них индивидуальны и зависят от состояния здоровья женщины и особенностей ее организма. Некоторые характерны для всех пациентов с нарушением гормонального фона, например:
- повышенная раздражительность, эмоциональная нестабильность, депрессия и апатия;
- сбой менструального цикла, выраженный в частых, болезненных, слишком обильных или наоборот, редких и скудных кровяных выделениях;
- маточное кровотечение;
- снижение либидо;
- проблемы с молочными железами;
- алопеция или гипертрихоз на различных участках тела;
- увеличение веса;
- частые головные боли;
- головокружение, потеря ориентации, обморочные состояния;
- заметные отеки;
- нарушение аппетита и пищевого поведения;
- бессонница;
- скачки артериального давления;
- повышенная утомляемость.

Миома матки: схема
Если у пациентки диагностирована миома матки, симптомы могут усилиться. В этом случае необходимо как можно быстрее начать комплексное лечение заболевания, уделить особое внимание гигиене и восстановлению гормонального фона. Для улучшения состояния репродуктивной системы специалисты рекомендуют использовать восстанавливающий и увлажняющий интимные гели Гинокомфорт. Они бережно ухаживают за интимной зоной, обеспечивают необходимый уровень влажности и являются профилактикой бактериальных инфекций.
Миома матки при беременности
Многие задаются вопросом: можно ли при миоме матки рожать? Сам факт беременности считается одном из мощных факторов, влияющих на изменение гормонального фона в женском организме. Именно поэтому важно постоянно контролировать работу всей эндокринной системы в течение девяти месяцев вынашивания.
Стоит помнить, что нарушение гормонального фона у беременных имеет последствия не только и не столько для самой будущей матери, сколько для здоровья будущего ребенка. Во время наблюдения в женской консультации любая женщина в положении регулярно сдает анализы на гормоны. При явно выраженных отклонениях от нормы проводится коррекция гормонального фона препаратами. Ни в коем случае нельзя самостоятельно определять дозировку и длительность приема таких препаратов, их может назначить только врач.

Но роды не являются событием, после которого можно перестать контролировать работу эндокринных желез. Послеродовой период также может преподнести немало «сюрпризов». Для восстановления организма лечащий врач подбирает лекарства и методику в соответствии с индивидуальным состоянием молодой мамы. Женщина должна незамедлительно поставить в известность своего лечащего врача при появлении любых симптомов гормональных нарушений.
Беременность вовсе не исключает миому. Иногда женщина беременеет и успешно разрешается здоровым ребенком, при том, что у нее диагностирована миома матки малых размеров. Если же миома матки больших размеров, во время вынашивания могут возникать следующие осложнения:
- угроза прерывания;
- фетоплацентарная недостаточность;
- кислородное голодание плода;
- деформация матки.
Кесарево сечение у беременных с миомой матки проводится только по медицинским показаниям. Если их нет, пациентка разрешается самостоятельно, через естественные родовые пути.
Диагностика миомы матки
Диагностировать миому матки только на основании проявления общих симптомов нельзя. Как правило миомы, а их может быть несколько, обнаруживаются во время интервагинального УЗИ. Если этого недостаточно, пациентке назначают МРТ-обследование органов малого таза. По-другому определить размеры опухоли и ее локализацию невозможно. Для определения злокачественного характера заболевания используется биопсия — анализ ткани на онкомаркеры. Миома матки на УЗИ выглядит как уплотнение из однородной ткани.

Диагностика миомы матки
Размеры миомы могут быть различны — от крошечных, едва заметных узелков до огромных опухолей, занимающих значительную часть брюшной полости.
Интенсивность их роста определяется в результате постоянного наблюдения. По месту расположения миомы могут быть:
- Интрамуральными (межмышечными, интерстициальными), то есть, расположенными в стенке матки. Такие миомы образуются и растут бессимптомно.
- Субмукозными (подслизистыми), располагающимися непосредственно под слоем слизистой. Субмукозная миома матки по форме может быть грибовидной или в виде нароста на широком основании. Опухоль может выходить во влагалище через шейку матки и провоцировать обильные кровотечения, приводя к бесплодию и даже преждевременным родам.
- Субсерозными, расположенными в подбрюшинной области под серозной оболочкой. Именно эти миомы вырастают до огромных размеров, так как растут в основном не внутрь, а снаружи матки.
Большая миома матки требует оперативного вмешательства. Она может негативно влиять на состояние и функциональность соседних органов. Сдавливаются мочеточники, мочевой пузырь, прямая кишка, наблюдаются нарушения мочеиспускания и стула. При этом, в период менопаузы возможен обратный росту процесс. Миома может уменьшиться в размерах, стать более жесткой из-за нарушений усваиваемости кальция.

Статистика клинических проявлений после лечения
Если миома на ножке, велика вероятность, что она может перекрутиться. В этом случае питание опухолевых клеток будет нарушено, а в узле начнутся некротические изменения. Состояние характеризуется сильными болями в животе, резким ростом температуры тела, рвотой (из-за интоксикации). Здесь операция становится неизбежной. Миому удаляют хирургическим путем и отправляют на анализ для определения ее доброкачественности. Злокачественная миома характеризуется интенсивными ростом и имеет другое название — саркома.

Лечение миомы матки календулой
Лечение миомы матки
К сожалению, полностью избавиться от миомы матки медикаментозным путем или народными средствами невозможно. Но можно укрепить организм, усилить иммунитет и замедлить развитие болезни. Наиболее популярными методами народного лечения являются различные травяные сборы и растительные препараты:
- отвар льняных семян;
- настой чистотела для наружного применения (спринцевание и гигиена внешних половых органов);
- смесь чистотела с медом, настоянная в течение недели — для курсового дозированного приема внутрь;
- настой из измельченной чаги;
- отвар календулы;
- натуральный прополис;
- настой корня лопуха;
Медицинское лечение миомы состоит из нескольких основных направлений. Самое эффективное — это хирургическое удаление опухоли. Для снижения травматичности операции, полостной метод часто заменяет лапароскопия миомы матки. При этом методы удаления миомы могут включать в себя обязательное обследование удаленного новообразования.

Начало заболевания
Выбор методики строго индивидуален и зависит от многих факторов. На начальной стадии или при невозможности проведения операции пациенткам назначается медикаментозное лечение. Оно не избавляет от опухоли совсем, но значительно облегчает состояние больных. Кроме того, активно используется комбинированный метод, позволяющий исключить рецидив и быстрее восстановиться после удаления опухоли. Лекарства временно угнетают функцию яичников, этот процесс обратим. После отмены препаратов репродуктивная функция восстанавливается. Радикальным методом лечения миомы матки может быть полное удаление матки вместе с опухолью[5]. Этот способ является вынужденным и требует длительного восстановления. Как правило, такую операцию не проводят на женщинах репродуктивного возраста. После удаления матки требуется интенсивная гормонотерапия.
В первом случае перекрывается кровоток в узле миомы. Это происходит посредством введения в маточную артерию специального препарата. Он состоит из мельчайших шариков. Которые закупоривают артерии, питающие опухоль. Как только кровоснабжение прекращается. Клетки миомы погибают и замещаются соединительной тканью. Эта процедура считается наиболее безопасной и наименее травматичной. Она значительно уменьшает кровопотерю при оперативном вмешательстве и удалении миомы хирургическим путем.
Главный акушер-гинеколог Лейла Адамян о миоме матки. Жить Здорово!
Во втором случае узел миомы разрушается посредством воздействия на него ультразвука. Вмешательство происходит под контролем МРТ при точной фокусировке воздействия. Ультразвук приводит к деструкции опухоли и ее замещению соединительной тканью спустя несколько недель. Эластичность стенок матки в этом месте снижается, но это помогает избежать рецидива.
- Бобров Б.Ю. Акушерство и гинекология / Бобров Б.Ю., Алиева, А.А.-№ 5, 2004.
- Вихляева Е.М. Вопросы онкологии / Вихляева Е.М. М.: Медицина- 2001.
- О.В. Макарова Гинекология Клинические лекции М.,2010г.
- Кулаков В.И. Миомэктомия и беременность / Кулаков В.И., Шмаков Г.С. - М.: Медицина -2001.
- Е.М.Вихляева. Руководство по диагностике и лечению лейомиомы матки.М.2004г.
- https://www.mayoclinic.org/diseases-conditions/uterine-fibroids/diagnosis-treatment/drc-20354294
- https://www.womenshealth.gov/a-z-topics/uterine-fibroids
Популярные вопросы
Для точной диагностики обращайтесь к специалисту
1. Удаление матки стоит на последнем месте среди методов лечения миомы матки
Если ваш доктор советует удалить матку в связи с диагнозом «миома матки», он может быть необъективен по ряду причин. Поэтому, прежде чем согласиться на операцию, вам обязательно надо получить мнение еще одного специалиста.
Многие врачи считают удаление матки единственным надежным методом лечения этого заболевания, не зная или умалчивая о существовании нехирургического метода лечения миомы матки — эмболизации маточных артерий (ЭМА). ЭМА — метод лечения миомы матки, позволяющий сохранить орган и репродуктивную функцию женщины.
В результате ЭМА происходит необратимое уменьшение в размере миоматозных узлов, некоторые узлы экспульсируются из матки, то есть исчезают полностью. Суть методики — в прекращении кровоснабжения миоматозных узлов, в результате чего они погибают. Процедура не требует общего наркоза и переносится довольно легко. Госпитализация в стационар — всего на одни сутки. При этом вы избегаете существенных рисков, связанных с хирургическим лечением, и вам не требуется длительного периода восстановления после операции. Детородная функция после проведения ЭМА не нарушается.
*По статистическим данным, доступным в США.
**По другим данным — более 250 тысяч в год.
2. В 50% случаев после операции по удалению миоматозных узлов (миомэктомии) узлы миомы вырастают снова
Когда ваш доктор советует вам выбрать хирургическое лечение миомы матки, стоит задать ему три вопроса (вопрос о трех «Р»):
- Риски
- Рецидив
- Результат
Результатом хирургического лечения будет полное удаление миоматозного узла. После этого возможно наступление беременности, но и риски тоже присутствуют. Не существует полностью безопасных операций, всегда возможны осложнения, в том числе и серьезные, способные привести к гибели. Помимо этого, после миомэктомии на стенке матки остается рубец, и он способен привести к проблемам во время беременности.
Что касается рецидива, то после миомэктомии они случаются с частотой 10–14% в год. Это означает, что через 4–5 лет примерно у половины прооперированных женщин снова будут обнаружены миомы, и потребуется повторное лечение.
Если вам предлагают хирургическое удаление узлов, получите еще одно мнение у специалиста — у того, кто занимается ЭМА.
Рецидивы после ЭМА случаются менее чем в 1% случаев и успешно устраняются дополнительной процедурой***.
***В наших клиниках — бесплатно.
3. Различные биодобавки и фитопрепараты не оказывают никакого влияния на миому
Некоторые лекарства могут замедлить рост миоматозных узлов, но это не избавит вас от заболевания и необходимости в дальнейшем лечении.
Существует множество гормональных препаратов, которые могут влиять на рост миомы матки, замедлять ее развитие, временно уменьшать размеры, но все эти средства не лечат миому матки, и эффект их временный или незначительный. В любом случае рано или поздно пациентка сталкивается с необходимостью проведения активного лечения, которое всегда более эффективно, если проводится вовремя. Поэтому не стоит тратить время на неэффективное лечение и допускать прогрессирование заболевания.

4. Рост миоматозных узлов управляется половыми гормонами, преимущественно прогестероном
Точная причина роста миоматозных узлов в матке неизвестна. Известно, что каждый узел растет из одной мышечной клетки матки, которая получает дефект в результате:
- множества менструальных циклов,
- воспалительного процесса,
- хирургической травмы матки,
- врожденной «поломки» в одном или нескольких генах.
В дальнейшем на рост узлов влияют половые гормоны, в наибольшей степени прогестерон. Именно поэтому узлы растут во время беременности и немного увеличиваются в размере во второй фазе цикла. Миома матки регрессирует после наступления менопаузы, поэтому достаточно давно для лечения этого заболевания используют препараты, вызывающие в организме искусственную менопаузу. При этом узлы уменьшаются и пропадают менструации, но такое лечение обратимо, и после отмены препаратов узлы возвращаются к прежним размерам, а также возобновляются все связанные с миомой симптомы. Данное лечение не оправданно у пациенток молодого возраста. Его можно использовать только у женщин «на пороге менопаузы» либо коротким курсом после.
Узлы, которые растут во время беременности, могут уменьшиться к родам, но лишь изредка они вновь становятся первоначальных размеров, как были до беременности.
Основными факторами риска развития миомы матки считаются:
- раннее начало менструаций (до 10 лет);
- малое количество родов;
- первые роды после 30 лет;
- перенесение абортов, выскабливаний полости матки;
- воспалительные заболевания.
5. Наступление менопаузы в ряде случаев не приводит к прекращению роста миомы матки
У большинства женщин с наступлением менопаузы рост миоматозных узлов прекращается, однако у некоторых миоматозные узлы долго не уменьшаются, могут расти, при этом сохраняются симптомы заболевания.
Чаще всего это наблюдается у женщин с избыточной массой тела. Жировая клетчатка вырабатывает женские половые гормоны, которые поддерживают рост миомы матки в то время, когда функция яичников угасает. Некоторым пациенткам для уменьшения симптомов менопаузы назначают заместительную гормональную терапию, на фоне которой наблюдается (иногда очень быстрый) рост узлов. Поэтому проведение эмболизации маточных артерий женщинам, у которых менопауза должна вот-вот начаться, в ряде случаев оправдано, так как позволит гарантировать отсутствие в будущем симптомов миомы матки и даст возможность использовать заместительную гормональную терапию.
6. Из-за миомы матка может увеличиваться до размеров доношенной беременности, что требует проведения срочного лечения.
У части женщин размер матки с миоматозными узлами может достигать огромных размеров, при этом нарушается функция органов брюшной полости. В ряде случаев рост такой миомы матки может не проявляться никакими симптомами. Единственное, что может отмечать женщина, — рост живота, который чаще всего расценивается как следствие набора веса, а не как тревожный симптом заболевания. Увеличенная матка может сдавливать мочевой пузырь, кишечник, мочеточники и почки, а также крупные венозные сосуды, что нарушает их функцию, приводя к развитию других заболеваний.
7. При миоме можно вести полноценный, активный образ жизни. Большинство ограничений, которые рекомендуют женщинам врачи, основано на домыслах.
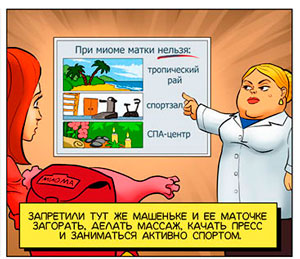
Ранее считалось, что женщинам, у которых обнаружены миоматозные узлы, нельзя посещать бани и сауны, проводить массаж и физиопроцедуры, вести активную половую жизнь, заниматься спортом. Считалось, что всё это способствует усилению притока крови к области таза и может спровоцировать быстрый рост миомы матки.
На самом деле нет никаких доказательств того, что перечисленные факторы могут каким-либо образом приводить к ускорению роста миоматозных узлов. Женщина может вести полноценную, активную жизнь. Если имеется миома, при которой нет показаний к лечению, важно только регулярно наблюдаться у врача и проходить ультразвуковые исследования.
Ограничения возникают лишь в некоторых случаях:
Если миома матки приводит к обильным месячным, в результате которых развивается анемия.
Если в матке имеются большие миоматозные узлы, которые приводят к сдавлению внутренних органов и болевому синдрому.
Если женщине недавно было выполнено хирургическое вмешательство или эмболизация маточных артерий.
Иногда женщины, у которых диагностирована миома матки, предъявляют жалобы на боли во время половых актов. При миоме матки этот симптом встречается редко, он не является специфичным для данной патологии и чаще всего сигнализирует о других гинекологических заболеваниях.
8. Повышенная потеря крови во время во время обильных и длительных менструаций, обусловленных миомой матки, может оказывать существенное отрицательное воздействие на организм в целом

Обильные менструации на фоне миомы матки, как правило, приводят к развитию хронической анемии, которая может потребовать серьезного лечения и в некоторых случаях даже переливания крови. Хроническая анемия приводит к развитию дистрофических процессов в жизненно важных органах, которое нередко требует отдельного длительного восстановительного лечения. Анемия приводит к хронической усталости, снижению иммунитета, ухудшению внешнего вида (ломкость ногтей, выпадение волос, дряблость и бледный цвет кожи и т. д. ). Во время беременности миома матки может привести к развитию послеродового кровотечения.
9. Эмболизация маточных артерий (ЭМА) - общепризнанная медицинская процедура, которая приводит к необратимому уменьшению миоматозных узлов за счет их гибели и превращения в соединительную ткань
Не существует единственно правильного метода лечения миомы матки — все очень индивидуально и зависит от конкретной ситуации каждой пациентки.
Для части женщин операция может быть единственно правильным методом лечения. Однако большинство женщин стремятся избежать хирургического вмешательства и связанных с ним рисков, дискомфорта и длительного периода восстановления. Эмболизация маточных артерий позволяет избежать операции и, соответственно, всех перечисленных выше неприятностей, связанных с этим методом лечения.
Сама процедура ЭМА длится несколько минут. Во время процедуры под местной анестезией в бедренную артерию вводится тонкий катетер, который под контролем проводится последовательно в обе маточные артерии. Через катетер вводится взвесь микрочастиц, которые закрывают патологическую сосудистую сеть миоматозных узлов, что приводит к их гибели и последующему сморщиванию. Ткань матки не страдает. Симптомы миомы матки исчезают, при этом сохраняется репродуктивная функция.
10. Эмболизация маточных артерий не требует общего наркоза, при этом не удаляются ткани организма и сохраняется матка. При ЭМА нет осложнений, сопровождающих хирургические методы лечения миомы
Эмболизация маточных артерий не является операций. Это процедура, которая требует только одного дня госпитализации. Большинство пациентов возвращаются на работу через 5–7 дней после выписки.
В результате эмболизации происходит необратимая гибель всех без исключения миоматозных узлов, превращение их в соединительную ткань, что сопровождается существенным уменьшением их размера. При этом пропадают все симптомы заболевания. ЭМА не оказывает повреждающего воздействия на репродуктивную систему женщины, то есть после проведения ЭМА можно беременеть и рожать.
Эффективность ЭМА достигает 98%. Это очень высокий показатель для любого вида лечения. Продолжительность госпитализации для проведения ЭМА — одни сутки, а восстановительный период — 5–7 дней. Для сравнения: при хирургическом лечении требуется госпитализация около недели, а восстановительный период занимает до 6 недель.
При проведении ЭМА нет риска осложнений, которые встречаются при хирургическом лечении:
- повреждение кишечника, мочевого пузыря, маточных труб (за счет спаечного процесса);
- развитие кишечной непроходимости, кровотечения, перитонита;
- большое количество рисков, связанных с наркозом (анестезиологические риски).
- Миома матки
- Удаление миомы матки
- 10 фактов о миоме матки
- 12 мифов о миоме матки
- Виды миомы матки: субсерозная, субмукозная, интрамуральная
- Кровотечения при миоме матки
- Размеры миомы матки для проведения операции
- Не удаляйте матку
- Эмболизация маточных артерий (ЭМА)
- История метода ЭМА
- Безопасность эмболизации
- Кому показана эмболизация?
- Кто проводит ЭМА?
- ЭМА и хирургия
- Почему не надо делать эмболизацию?
- Противники эмболизации маточных артерий
- 20 неприятных вопросов хирургу
- ЭМА и беременность
- Реальные истории

Платон сравнил матку со зверем, который живет в теле женщины. «Сбесившись», он начинает «бегать» по организму и вызывать различные симптомы. Так появился термин «истерия» — тысячелетия назад считалось, что в возникновении этого состояния повинна именно «бешеная» матка, которую современники Гиппократа называли hystera («хистера»).
Времена античности давно прошли, но некоторые мифы существуют до сих пор. Современный «непонятный зверек» в теле женщины, с которым плохо знакомы даже некоторые гинекологи — миома матки. Эта «доброкачественная опухоль» окутана густым туманом из заблуждений и домыслов.
В последние десятилетия в понимании миомы многое изменилось. То, что раньше даже для врачей казалось самим собой разумеющимся, сегодня — не более чем пережиток прошлого. Попробуем разобраться, что же это за зверь такой — миома, и чего она боится.
Миома боится хирургов
В частности, тех, которые занимаются миомэктомиями (удалением миом) и гистерэктомиями (удалением матки). Сама матка тоже боится таких операций, да и весь организм от них не в восторге. Иногда хирургическое вмешательство по поводу миомы становится оптимальным решением, но в большинстве случаев это — стрельба из пушки по мухам. Стоит ли готовить тяжелую артиллерию там, где можно обойтись мухобойкой? И насекомых нет, и стены в доме целы (впрочем, всё по порядку, о «мухобойках» против миом поговорим ниже).
Главные недостатки операции:
- Собственно, то, что это — операция. С наркозом и со всеми вытекающими рисками.
- В 7-14 случаях из ста через год после операции миома вырастает снова.
- Риск рецидива можно снизить, но для этого придется принимать гормоны. Чему организм тоже не всегда бывает рад.
- Одно из осложнений после операции — спайки в малом тазу. Из-за них могут возникнуть проблемы с зачатием ребенка.
- Если врач предлагает удалить миому вместе с маткой, то стоит задуматься о последствиях. Они могут оказаться серьезнее, чем проблемы, которые вызывала сама миома. Даже если женщина уже не планирует заводить детей.
Вывод: Миома боится хирургического вмешательства, но не боятся его, пожалуй, только гинекологи. Недостатков у этого метода лечения хватает. Обычно к операции прибегают, когда есть большие узлы, и женщина планирует беременность в самое ближайшее время.
Миома немного боится лекарств
Если быть точнее, легкий страх она испытывает всего перед одним препаратом — блокатором гестагеновых рецепторов Улипристалом (он же Эсмия). При правильном курсе лечения около 60% миоматозных узлов уменьшаются. Однако эффект различается у разных женщин. Ученые не могут точно сказать, надолго ли лекарство поможет уменьшить миому.
Прочие гормональные препараты и спирали «Мирена» миоме нипочем. Как бы ни хотелось верить в обратное некоторым гинекологам «старой школы».
Миома боится остаться без кислорода
Об этом врачи и ученые знают уже давно (с 70-х годов прошлого века), но некоторые до сих пор отказываются верить. Существует такая процедура — эмболизация маточных артерий, когда в сосуд, питающий миому, через катетер вводят специальные микросферы. Они перекрывают просвет артерии, миома остается без кислорода и питательных веществ, «усыхает» и по сути превращается в соединительную ткань. Была большая виноградина, превратилась в маленькую изюминку. А то и вовсе отделилась от стенки матки и «вышла» через влагалище.
В настоящее время американские врачи считают эмболизацию маточных артерий (сокращенно — ЭМА) золотым стандартом лечения миомы, потому что она имеет ряд преимуществ:
- Рецидивов, в отличие от хирургического лечения, практически не бывает.
- Если миома вызывала симптомы, после ЭМА они полностью проходят у 99% женщин.
- Процедура длится 15-30 минут. Нет никакого разреза. Врачу нужно лишь проколоть кожу, чтобы ввести в сосуд катетер. Наркоз тоже не нужен.
Вывод: Эмболизация маточных артерий — та самая процедура, которую современные эксперты рекомендуют применять у большинства женщин с миомой. Возможно, вы слышали другую точку зрения, но это — лишь точка зрения. Эффективность и безопасность ЭМА доказаны научно.
Миома боится климакса
И поэтому женщин старшего возраста нужно лечить не всегда. Когда в организме снижается уровень гормонов, что неминуемо происходит у здоровых женщин после менопаузы, узлы перестают расти.
Чего не боится миома?
Миоматозные узлы не боятся народных средств, БАДов, гомеопатии и всевозможных методов альтернативной медицины. Пока женщина ставит эксперименты над своим здоровьем, вместо того чтобы обратиться к врачу, миома может сильно вырасти. Потребуется более серьезное лечение.
К чему миома равнодушна?
Классически считается, что миому нужно «носить» в своем теле аккуратно, как бомбу замедленного действия, соблюдать массу ограничений. У современных ученых для женщин хорошие новости: скорость роста миомы почти не зависит от образа жизни. С миомой можно:
- заниматься сексом;
- заниматься спортом (если миома не приводит к обильным месячным и не настолько огромна, что сдавливает соседние органы);
- принимать оральные контрацептивы — но только как средство контрацепции, от миомы они не лечат;
- принимать ванну и ходить в сауну;
- делать массаж;
- есть всё, что вам нравится (при обильных месячных нужно позаботиться, чтобы в рационе присутствовало достаточное количество железа).
И строго говоря, миому нельзя назвать опухолью, даже доброкачественной. Рак в ней развивается не чаще, чем в здоровом миометрии (мышечном слое стенки матки). Поэтому бояться её не стоит. Но наблюдаться у гинеколога нужно однозначно.
Андрогенетическая алопеция (АГА) – одна из самых частых причин выпадения волос как у мужчин, так и у женщин. Однако вокруг АГА ходит огромное количество мифов. Что же такое АГА на самом деле, и почему это не болезнь – разберем в данной статье.
Что такое АГА?
Андрогенетическая алопеция – это хроническое выпадение волос под воздействием андрогена (конкретно – гормона дигидротестостерона) у генетически предрасположенных к этому мужчин и женщин. Чаще всего АГА передается по наследству: в 75% случаев от матери, в 20% - от отца. В 5% случаев человек, предрасположенный к АГА, является первым в роду.
Механизм появления АГА

У нас на голове могут расти волосы двух типов: обычные и андрогензависимые, которые погибают под воздействием активной формы мужского полового гормона тестостерона - дигидротестостерона (ДГТ). ДГТ, в свою очередь, образуется под влиянием фермента 5-альфа-редуктаза, который содержится в волосяных фолликулах и сальных железах. Именно внутрифолликулярный дигидротестостерон является источником выпадения: он вызывает сильный, длительный спазм сосудов, питающих фолликулы, нарушает синтез белков и, как результат, вызывает дистрофию луковицы и волоса. При этом уровень тестостерона в организме может находится в норме, или даже быть понижен. Потому что АГА – это не болезнь, а особенность организма.
В женском организме также есть тестостерон и 5-альфа-редуктаза, но в меньшем количестве, чем в мужском. К тому же, преобладают эстрогены, и, если гормональный баланс не нарушен, проявление АГА станет заметным у женщины только во время климакса. Если же потеря волос началась раньше климакса и в молодом возрасте – это часто бывает связано с гормональным дисбалансом (с заболеваниями надпочечников, яичников, гипофиза).
Однако, не всегда половые гормоны подавляют или усиливают рост волос. Результат действия андрогенов или эстрогенов на волосы определяется наличием специальных рецепторов на поверхности клеток волосяного фолликула. Эти рецепторы активируются под воздействием половых гормонов, стимулируют или блокируют рост волос. Основной причиной выпадения волос при АГА является либо повышение активности 5-альфа-редуктазы, либо повышенная чувствительность рецепторов клеток волосяного фолликула к ДГТ. Поэтому, прямой связи между возрастом и АГА нет. Трихологи отмечают, что в последние несколько лет возраст основного потока пациентов это не 50-60 лет, а 25-35 лет. Более того, учащаются случаи обращений подростков обоих полов в возрасте 15-18 лет с явными признаками андрогенетической алопеции.
Особенности АГА у женщин
АГА у женщин прогрессирует медленнее, чем у мужчин, и легче поддается терапии. Женская алопеция отличается общим поредением волос на голове, а не облысением в определенных местах, поэтому ее сложнее выявить на ранних стадиях - просто уменьшается общий объем.
Это связано с тем, что у женщин во фронтальной области на 40% меньше андрогенных рецепторов, чем у мужчин, а также намного больше фермента ароматазы, который превращает ДГТ обратно в тестостерон и эстрогены. Он является антагонистом 5-альфа-редуктазы и снижает уровень ДГТ в волосяных луковицах. Этим объясняется менее выраженный характер облысения у женщин. К тому же, в области затылка у женщин фолликулы более устойчивы к воздействию ДГТ. И, в целом, уровень 5-альфа-редуктазы в коже головы у женщин приблизительно в 3 раза ниже, чем у мужчин, а также ниже уровень тестостерона - следовательно, в тканях-мишенях образуется меньше дигидротестостерона.
Однако, при АГА у женщин также может быть и облысение относительно центрального пробора, висков – это зависит от конкретного вида АГА.
Виды АГА
1. Диффузное истончение области макушки при сохранении лобной линии роста волос (модель Людвига);
2. Истончение и распространение на центральной части скальпа при нарушении фронтальной линии роста волос (модель рождественской елки);
3. Истончение, связанное с битемпоральными залысинами (модель Гамильтона). Чаще наблюдается у женщин в менопаузе и у женщин с гиперандрогенией.
Как диагностировать АГА?

По наблюдениям трихологов, сегодня андрогенетическая алопеция встречается практически у каждого второго человека, просто она может проявляться с разной скоростью и интенсивностью. Поэтому следует тщательно следить за состоянием своих волос, чтобы не пропустить начавшуюся АГА.
Как диагностировать АГА? Анализ крови не даст результата, так как гормоны и другие показатели при АГА могут быть в норме, и более чем в 50% случаев АГА протекает на фоне абсолютного здоровья организма. Напоминаем, что вопрос не в гормонах как таковых, а в степени чувствительности фолликулов к ним. Поэтому лучшая диагностика – это осмотр опытного трихолога, трихоскопия и фототрихограмма.
Варианты и порядок терапии АГА.
1. Выявление гиперандрогении и, при наличии, ее коррекция. Здесь потребуется участие гинеколога-эндокринолога, так как самая распространенная причина - поликистоз яичников.
Однако помним, что гормоны могут быть в норме.
2. Защита волосяных фолликулов от разрушительного действия дигидротестостерона (блокировка фермента 5-альфа редуктазы). Важно! То, что помогает мужчинам (обычно, назначают финастерид), не помогает женщинам! При лечении АГА у женщин хорошо себя зарекомендовал спиронолактон (верошпирон) – это сберегающий калий и магний диуретик с хорошей способностью блокировать 5–альфа редуктазу. Также часто назначают Диане-35, который также используется в качестве орального контрацептива – здесь нужно смотреть индивидуально, подходит ли вам такой метод лечения. Могут помочь средства растительного происхождения - цинк, витамин В6, экстракт плодов карликовой пальмы.
3. Терапия АГА обязательно должна включать в себя профилактику и лечение фиброза, так как при АГА развивается хроническое воспаление внутри фолликулов. В результате воспаления соединительная ткань разрастается и на коже головы появляются микрорубцы. Скальп становится малоподвижным, грубым, кожа толстая и плотная. Чтобы начать качественную терапию восстановления роста волос, необходимым этапом идет противовоспалительная терапия и борьба с фиброзом. В домашних условиях это пилинги с кислотами, применение противовоспалительных препаратов в виде специальных шампуней, масок и лосьонов. В клиниках - это еще и физиотерапия с применением ультрозвука, лазера, электрофареза и другие процедуры.
4. Разблокирование нефункционирующих фолликулов – использование стимуляторов роста волос. Обычно назначают миноксидил, однако уже давно известно о большом количестве побочных эффектов и противопоказаний у этого препарата: ярко выраженный синдром отмены, осложнения со стороны сердечно-сосудистой системы, частые зуд и раздражения кожи головы. Многие трихологи говорят о том, что включение миноксидила в схему лечения АГА сегодня уже не актуально. Значительно более эффективны средства, в том числе наружные, с аминокислотами, пептидами, цинком, эстрогенами, травами, растительными экстрактами, а также использование плазмотерапии, озонотерапии, мезотерапии, воздействие фракционным аппаратом, трихологический массаж. Лучший эффект дает сочетание нескольких методик.
5. Создание необходимых условий для роста и восстановления волос – устранение дефицита микроэлементов, обеспечение качественного кровоснабжения. Это очень важно, так как волосяные фолликулы крайне чувствительны к двум этим факторам.
В заключение добавим, что диагностировать АГА и назначать конкретное лечение должен только опытный врач-трихолог. Поэтому, если вас беспокоит выпадение, рекомендуем незамедлительно обратиться к специалисту.
Андрогенетическая алопеция (АГА) – одна из самых частых причин выпадения волос как у мужчин, так и у женщин. Однако вокруг АГА ходит огромное количество мифов. Что же такое АГА на самом деле, и почему это не болезнь – разберем в данной статье.
Что такое АГА?
Андрогенетическая алопеция – это хроническое выпадение волос под воздействием андрогена (конкретно – гормона дигидротестостерона) у генетически предрасположенных к этому мужчин и женщин. Чаще всего АГА передается по наследству: в 75% случаев от матери, в 20% - от отца. В 5% случаев человек, предрасположенный к АГА, является первым в роду.
Механизм появления АГА

У нас на голове могут расти волосы двух типов: обычные и андрогензависимые, которые погибают под воздействием активной формы мужского полового гормона тестостерона - дигидротестостерона (ДГТ). ДГТ, в свою очередь, образуется под влиянием фермента 5-альфа-редуктаза, который содержится в волосяных фолликулах и сальных железах. Именно внутрифолликулярный дигидротестостерон является источником выпадения: он вызывает сильный, длительный спазм сосудов, питающих фолликулы, нарушает синтез белков и, как результат, вызывает дистрофию луковицы и волоса. При этом уровень тестостерона в организме может находится в норме, или даже быть понижен. Потому что АГА – это не болезнь, а особенность организма.
В женском организме также есть тестостерон и 5-альфа-редуктаза, но в меньшем количестве, чем в мужском. К тому же, преобладают эстрогены, и, если гормональный баланс не нарушен, проявление АГА станет заметным у женщины только во время климакса. Если же потеря волос началась раньше климакса и в молодом возрасте – это часто бывает связано с гормональным дисбалансом (с заболеваниями надпочечников, яичников, гипофиза).
Однако, не всегда половые гормоны подавляют или усиливают рост волос. Результат действия андрогенов или эстрогенов на волосы определяется наличием специальных рецепторов на поверхности клеток волосяного фолликула. Эти рецепторы активируются под воздействием половых гормонов, стимулируют или блокируют рост волос. Основной причиной выпадения волос при АГА является либо повышение активности 5-альфа-редуктазы, либо повышенная чувствительность рецепторов клеток волосяного фолликула к ДГТ. Поэтому, прямой связи между возрастом и АГА нет. Трихологи отмечают, что в последние несколько лет возраст основного потока пациентов это не 50-60 лет, а 25-35 лет. Более того, учащаются случаи обращений подростков обоих полов в возрасте 15-18 лет с явными признаками андрогенетической алопеции.
Особенности АГА у женщин
АГА у женщин прогрессирует медленнее, чем у мужчин, и легче поддается терапии. Женская алопеция отличается общим поредением волос на голове, а не облысением в определенных местах, поэтому ее сложнее выявить на ранних стадиях - просто уменьшается общий объем.
Это связано с тем, что у женщин во фронтальной области на 40% меньше андрогенных рецепторов, чем у мужчин, а также намного больше фермента ароматазы, который превращает ДГТ обратно в тестостерон и эстрогены. Он является антагонистом 5-альфа-редуктазы и снижает уровень ДГТ в волосяных луковицах. Этим объясняется менее выраженный характер облысения у женщин. К тому же, в области затылка у женщин фолликулы более устойчивы к воздействию ДГТ. И, в целом, уровень 5-альфа-редуктазы в коже головы у женщин приблизительно в 3 раза ниже, чем у мужчин, а также ниже уровень тестостерона - следовательно, в тканях-мишенях образуется меньше дигидротестостерона.
Однако, при АГА у женщин также может быть и облысение относительно центрального пробора, висков – это зависит от конкретного вида АГА.
Виды АГА
1. Диффузное истончение области макушки при сохранении лобной линии роста волос (модель Людвига);
2. Истончение и распространение на центральной части скальпа при нарушении фронтальной линии роста волос (модель рождественской елки);
3. Истончение, связанное с битемпоральными залысинами (модель Гамильтона). Чаще наблюдается у женщин в менопаузе и у женщин с гиперандрогенией.
Как диагностировать АГА?

По наблюдениям трихологов, сегодня андрогенетическая алопеция встречается практически у каждого второго человека, просто она может проявляться с разной скоростью и интенсивностью. Поэтому следует тщательно следить за состоянием своих волос, чтобы не пропустить начавшуюся АГА.
Как диагностировать АГА? Анализ крови не даст результата, так как гормоны и другие показатели при АГА могут быть в норме, и более чем в 50% случаев АГА протекает на фоне абсолютного здоровья организма. Напоминаем, что вопрос не в гормонах как таковых, а в степени чувствительности фолликулов к ним. Поэтому лучшая диагностика – это осмотр опытного трихолога, трихоскопия и фототрихограмма.
Варианты и порядок терапии АГА.
1. Выявление гиперандрогении и, при наличии, ее коррекция. Здесь потребуется участие гинеколога-эндокринолога, так как самая распространенная причина - поликистоз яичников.
Однако помним, что гормоны могут быть в норме.
2. Защита волосяных фолликулов от разрушительного действия дигидротестостерона (блокировка фермента 5-альфа редуктазы). Важно! То, что помогает мужчинам (обычно, назначают финастерид), не помогает женщинам! При лечении АГА у женщин хорошо себя зарекомендовал спиронолактон (верошпирон) – это сберегающий калий и магний диуретик с хорошей способностью блокировать 5–альфа редуктазу. Также часто назначают Диане-35, который также используется в качестве орального контрацептива – здесь нужно смотреть индивидуально, подходит ли вам такой метод лечения. Могут помочь средства растительного происхождения - цинк, витамин В6, экстракт плодов карликовой пальмы.
3. Терапия АГА обязательно должна включать в себя профилактику и лечение фиброза, так как при АГА развивается хроническое воспаление внутри фолликулов. В результате воспаления соединительная ткань разрастается и на коже головы появляются микрорубцы. Скальп становится малоподвижным, грубым, кожа толстая и плотная. Чтобы начать качественную терапию восстановления роста волос, необходимым этапом идет противовоспалительная терапия и борьба с фиброзом. В домашних условиях это пилинги с кислотами, применение противовоспалительных препаратов в виде специальных шампуней, масок и лосьонов. В клиниках - это еще и физиотерапия с применением ультрозвука, лазера, электрофареза и другие процедуры.
4. Разблокирование нефункционирующих фолликулов – использование стимуляторов роста волос. Обычно назначают миноксидил, однако уже давно известно о большом количестве побочных эффектов и противопоказаний у этого препарата: ярко выраженный синдром отмены, осложнения со стороны сердечно-сосудистой системы, частые зуд и раздражения кожи головы. Многие трихологи говорят о том, что включение миноксидила в схему лечения АГА сегодня уже не актуально. Значительно более эффективны средства, в том числе наружные, с аминокислотами, пептидами, цинком, эстрогенами, травами, растительными экстрактами, а также использование плазмотерапии, озонотерапии, мезотерапии, воздействие фракционным аппаратом, трихологический массаж. Лучший эффект дает сочетание нескольких методик.
5. Создание необходимых условий для роста и восстановления волос – устранение дефицита микроэлементов, обеспечение качественного кровоснабжения. Это очень важно, так как волосяные фолликулы крайне чувствительны к двум этим факторам.
В заключение добавим, что диагностировать АГА и назначать конкретное лечение должен только опытный врач-трихолог. Поэтому, если вас беспокоит выпадение, рекомендуем незамедлительно обратиться к специалисту.
Читайте также:

